Epistaxe recorrente é comumente encontrada no ambulatório de rinologia. Sob orientação endoscópica, foram empregados tanto o cautério bipolar quanto a pinça monopolar (combinados à sucção) para controlar a condição. No entanto, o uso de pinças monopolares requer a colocação de placas de aterramento. Atualmente, a maioria dos procedimentos é feita em salas de cirurgia.
ObjetivoInvestigamos os resultados após o uso da ablação por micro‐ondas (MWA, do inglês Microwave Ablation) no controle da epistaxe em adultos com lesões isoladas protuberantes da mucosa. Todos os procedimentos foram feitos em nosso ambulatório com os pacientes sob anestesia local.
MétodosEstudo de coorte retrospectivo. Foram incluídos 83 adultos com epistaxe de lesões isoladas protuberantes da mucosa. A ablação por micro‐ondas foi feita no ambulatório para controlar o sangramento, após a administração de anestesia local. O desfecho primário foi uma hemostasia bem‐sucedida. Os desfechos secundários foram as taxas de ressangramento, nas semanas 1 e 4 e no mês 6, e complicações (formação de crostas ou sinéquias, perfuração septal e/ou complicações orbitais ou cerebrais).
ResultadosTodos os pontos de sangramento foram contidos com sucesso; a hemostasia foi alcançada em 1‐2 minutos. O escore médio de dor foi de 1,83 no intraoperatório e de 0,95 1h no pós‐operatório. Nenhum paciente apresentou ressangramento e nenhuma complicação grave relacionada à MWA (perfuração septal, formação de sinéquias ou complicações orbitais ou cerebrais) foi registrada em 6 meses de seguimento.
ConclusõesA ablação endoscópica por micro‐ondas com pacientes sob anestesia local é um tratamento ambulatorial novo, seguro, eficaz, rápido e bem tolerado para adultos com epistaxe de lesões isoladas protuberantes da mucosa, especialmente aqueles para os quais a anestesia geral pode ser arriscada, indivíduos com implantes elétricos e aqueles com contraindicações para embolização arterial.
A epistaxe recorrente é uma ocorrência comum no Ambulatório de Rinologia1,2. O cautério bipolar ou a pinça monopolar (ambos acompanhados por sucção) controlam bem essa epistaxe3–5. No entanto, o tratamento com pinça monopolar é comprometido pelo efeito do dissipador de calor do fluxo sanguíneo local; às vezes é difícil controlar a epistaxe causada por hemorragia. Além disso, a técnica requer a colocação de placas de aterramento, que apresentam risco de queimaduras, interferência nos circuitos de marcapasso e indução de arritmia6. Portanto, a pinça monopolar não pode ser usada no ambulatório. Embora a cauterização bipolar controle efetivamente a epistaxe recorrente na maioria dos casos, nem a pinça reta nem a curva podem atingir facilmente a região posterior de um nariz estreito, pois as placas bipolares são inflexíveis e largas3,4. Além disso, a remoção da lesão e a hemostasia não podem prosseguir com o mesmo instrumento; a hemostasia deve ser feita após a remoção da lesão7. Portanto, às vezes apenas a cauterização bipolar não controla a epistaxe se a lesão for grande. A ablação por radiofrequência (ARF) tem sido usada para controlar a telangiectasia hemorrágica hereditária, mas a sonda de ARF deve ser manobrada em conjunto com um endoscópio dentro da cavidade nasal; isso é difícil, pois a sonda é larga e angular7. Assim, a maioria dos procedimentos é feita na sala de operações com o paciente em decúbito dorsal.
A ablação por micro‐ondas (MWA, do inglês Microwave Ablation) é uma forma especial de aquecimento dielétrico, na qual um aumento de temperatura muito alto, mas localizado, é induzido pela absorção de energia eletromagnética nas frequências de micro‐ondas. Os benefícios potenciais incluem uma temperatura intratumoral consistente, uma grande área de ablação, ablação rápida e pouca dor peri‐procedimento8–10. A MWA controla com segurança e eficácia a hemorragia hepática ativa, o hemangioma epitelioide e o angiossarcoma hemorrágico11–13. A MWA não requer a colocação de placas de aterramento. Alguns estudos sugeriram que essa técnica pode ser útil em casos com contraindicações para embolização transarterial, nos indivíduos que não podem ser submetidos a exame angiográfico e naqueles para os quais a anestesia geral é arriscada. A MWA pode ser feita à beira do leito e na emergência12,14. Recentemente, a MWA tem sido usada para controlar a epistaxe15–17, mas são poucas as publicações que têm usado essa técnica para controlar a epistaxe em pacientes ambulatoriais com lesões isoladas protuberantes da mucosa. Avaliamos os desfechos da MWA usada para controlar a epistaxe em adultos com lesões isoladas protuberantes da mucosa; o procedimento foi feito em nosso ambulatório com todos os pacientes sob anestesia local.
MétodoO protocolo do estudo foi revisado e aprovado pelo Comitê de Ética Institucional do Yiwu Central Hospital (aprovação n° 20160917). O consentimento informado foi obtido de todos os participantes. Os sujeitos do estudo (consecutivos) eram adultos com epistaxe de lesões isoladas protuberantes da mucosa que vieram ao Departamento de Otorrinolaringologia e Cirurgia de Cabeça e Pescoço do Yiwu Central Hospital entre janeiro de 2017 e dezembro de 2017. Os critérios de inclusão foram: (1) epistaxe adulta idiopática com ou sem tamponamento nasal anterior/posterior, (2) sinais vitais estáveis, (3) identificação endoscópica de um ponto de sangramento em uma lesão isolada protuberante da mucosa (uma telangiectasia primária ou uma protuberância isolada da mucosa com uma parte superior vermelha ou branca). Os critérios de exclusão foram epistaxe traumática, tumor hemorrágico, epistaxe pós‐operatória ou diátese hemorrágica. Todos os pacientes foram submetidos a testes laboratoriais pré‐operatórios para excluir qualquer distúrbio hemorrágico ou de coagulação.
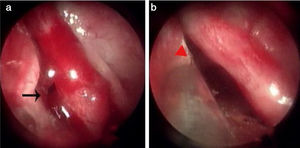
Detalhes técnicosTodos os pacientes foram colocados na posição sentada. Os locais/pontos de sangramento foram identificados por endoscopia com os pacientes sob anestesia local. Foram removidos tamponamento nasal pré‐existente e coágulos sanguíneos. Compressas de algodão embebidas em lignocaína a 4% (p/v) com adrenalina foram colocadas na cavidade nasal para melhorar a visibilidade e reduzir o sangramento. Os possíveis locais de sangramento foram examinados na seguinte ordem, com um endoscópio e aspiração: septo nasal anterior, fenda olfativa, meato médio, meato inferior, teto anterior da cavidade nasal, assoalho do meato nasal comum e nasofaringe. A MWA foi feita com um equipamento de uso terapêutico por micro‐ondas EBH‐IV (Zhuhai Hokai Medical Instruments Co., Ltd., China) com antena de haste resfriada de 2.450MHz para controlar o sangramento após a identificação de pontos hemorrágicos em lesões isoladas protuberantes da mucosa. A potência de saída da MWA foi de 60 a 80W. A antena de micro‐ondas usada tinha 9cm de comprimento e 3mm de diâmetro externo, semelhante em dimensões ao instrumento de cauterização bipolar ou de sucção monopolar (fig. 1); a antena alcançava prontamente a parte anteroinferior do septo nasal (sob o endoscópio) (fig. 2). A ponta da antena usada era uma agulha dupla do tipo bipartido direcionada para cima. A largura da agulha era de 1mm e o comprimento da ponta direcionada para cima de 2mm. Essa parte da ponta foi usada para entrar em contato com a mucosa nasal ou a lesão protuberante. Um interruptor acionado com os pés foi usado para controlar o tempo de ablação e o comprimento, a largura e profundidade da lesão térmica. O dispositivo interrompia imediatamente a ablação caso o interruptor não fosse ativado pelos pés. O tempo da MWA foi de 1 a 3s; foi permitida a ablação repetida da mesma lesão.
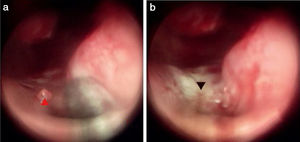
Nos pacientes com sangramento inativo, cada ponto hemorrágico sofreu ablação sob orientação endoscópica de forma distal‐proximal para criar uma zona de ablação com um tom cinza/branco uniforme, cobrindo a lesão e a periferia. Se uma lesão sangrasse excessivamente durante a MWA ou estivesse sangrando ativamente, a antena da MWA era colocada diretamente sobre a lesão e depois removida rapidamente para reduzir o fluxo sanguíneo15. Compressas de algodão embebidas em lignocaína a 4% (p/v) com adrenalina foram colocadas na zona de ablação por alguns minutos, o ponto de sangramento e a zona de ablação foram avaliados por endoscopia e essas regiões sofreram nova ablação até que fosse formada uma zona de ablação de tom cinza/branco (fig. 2 e Material Complementar ‐ Vídeo).
Todos os pacientes receberam alta no dia da MWA. O acompanhamento ambulatorial foi agendado para 2 e 4 semanas e 6 meses. A cavidade nasal foi reexaminada a cada período de seguimento. O desfecho primário foi a hemostasia bem‐sucedida. Os desfechos secundários foram as taxas de ressangramento em 2 e 4 semanas e 6 meses e complicações (formação de crostas ou sinéquias, perfuração septal e complicações orbitais ou cerebrais). Todos os pacientes foram solicitados a dar um escore para a dor em uma Escala Visual Analógica (EVA) variando de 0 a 10 no intraoperatório e 1h após o procedimento.
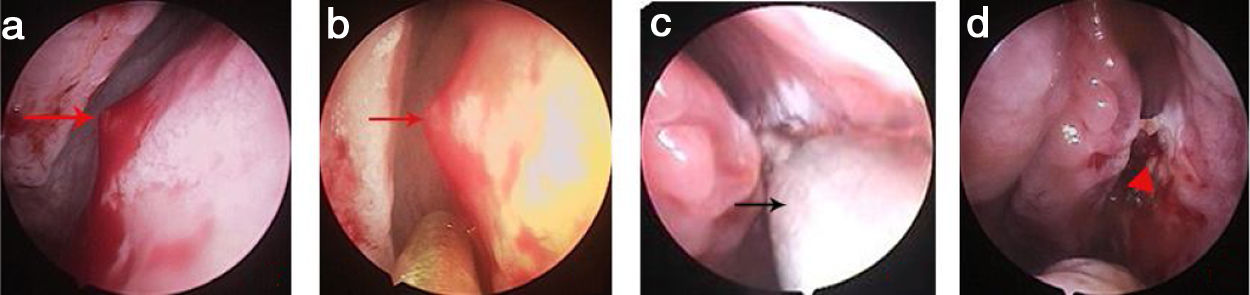
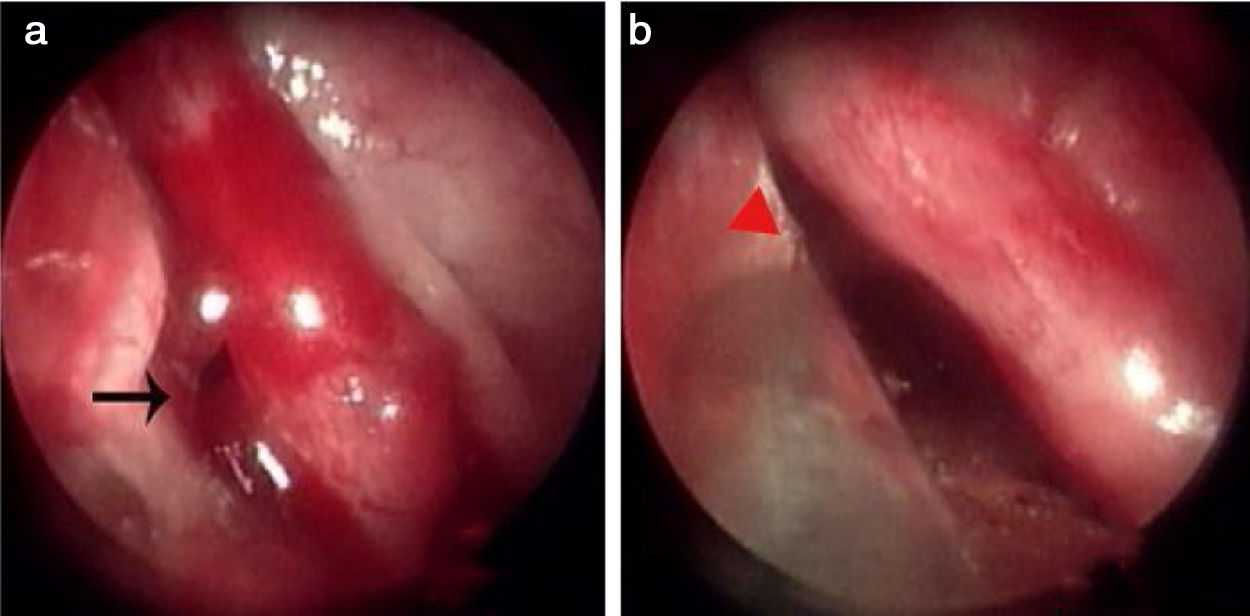
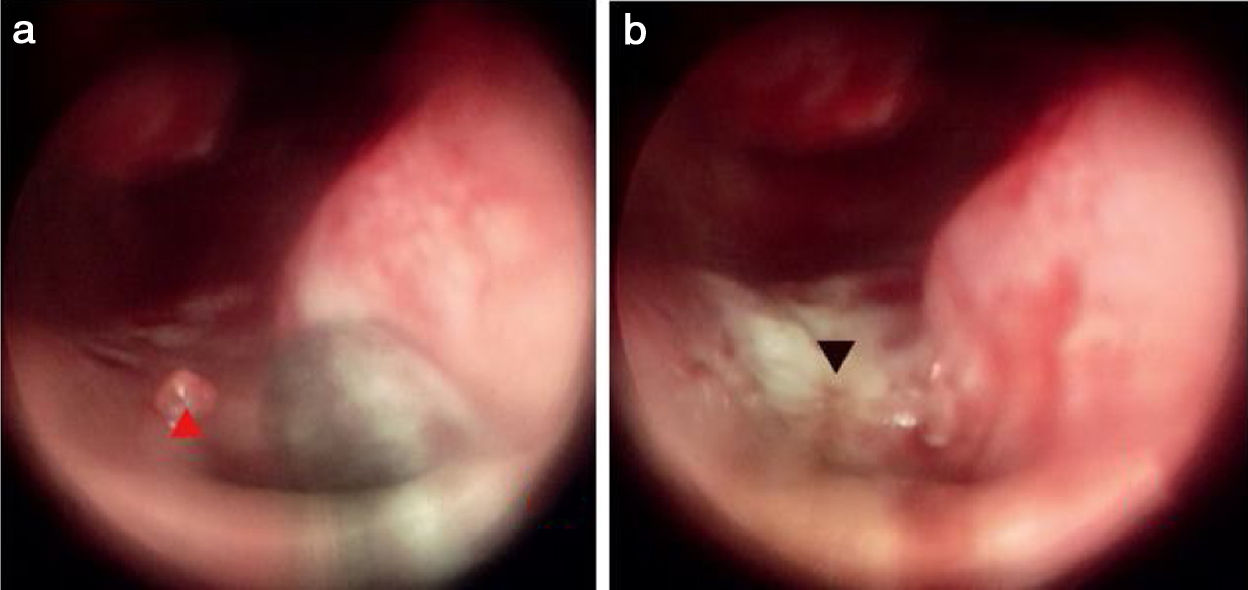
ResultadosPreencheram os critérios de inclusão 83 pacientes com epistaxe idiopática. Todos os pontos de sangramento ocorreram em lesões unilaterais isoladas protuberantes da mucosa. Cinquenta e dois pacientes eram do sexo masculino e 31 do feminino; 49 apresentaram lesões no lado esquerdo e 34 no lado direito. A média de idade foi de 42,4±5,1 anos (variação de 28 a 75 anos); a duração da epistaxe foi de 4,7±2,8 dias (variação de 2 a 11 dias). Dos 83 pacientes, 32 haviam passado por tamponamento nasal anterior e 19 haviam sido submetidos a tamponamento nasal anterior e posterior. O local/ponto do sangramento estava no septo nasal superior em 47 pacientes (56,6%) (figs. 2 e 3), assoalho do meato nasal comum em dois pacientes (2,7%) (fig. 4), meato inferior em 11 (14,7%), invaginação da mucosa do meato médio em 8 (10,7%), o lado côncavo da região medial de um septo nasal desviado em 12 (16,0%) e o teto anterior da cavidade nasal em 3 pacientes (4,0%). Todos os pontos de sangramento foram eliminados com sucesso pelo MWA; a hemostasia foi alcançada em 1‐2 minutos. Todos os pacientes foram cooperativos. O escore médio de dor foi de 1,83 no intraoperatório e de 0,95 1h após o procedimento. No seguimento de duas semanas, apenas 18% dos pacientes apresentaram alguma crosta; no seguimento de 4 semanas, todas as mucosas nasais exibiram morfologia normal. Nenhum paciente apresentou epistaxe recorrente em 6 meses. Nenhuma complicação grave relacionada à MWA (perfuração septal, formação de sinéquias ou complicações orbitais ou cerebrais) foi observada no seguimento de 6 meses.
Ponto de sangramento no septo nasal superior. (a) Ponto de sangramento (sangramento ativo); (b) ponto de sangramento (sangramento interrompido); (c) MWA; (d) Zona da MWA. Setas vermelhas, ponto de sangramento; triângulo vermelho, zona de ablação; setas pretas, antena de micro‐ondas.
Para alcançar a hemostasia da epistaxe recorrente idiopática, é essencial identificar por endoscopia os locais/pontos de sangramento. O tamponamento anterior e posterior e a ligadura arterial ou embolização do vaso responsável foram usados previamente para tratar a epistaxe recorrente quando os locais de hemorragia eram desconhecidos18,19. No entanto, a eletrocoagulação (cauterização bipolar ou pinça monopolar, ambas com sucção) agora é comumente usada para tratar a epistaxe quando os locais de sangramento são conhecidos3–6. Todos esses procedimentos geralmente são feitos na sala de cirurgia, por razões subjetivas e objetivas. A MWA foi desenvolvida inicialmente no início dos anos 80 para permitir hemostasia ao longo do plano de transecção durante a ressecção hepática20, é excelente para esse propósito10–13. A antena da MWA aumenta bastante a temperatura do tecido‐alvo em segundos, cria uma grande área de ablação em um curto período8–10. Como a MWA é minimamente afetada pela extensão da perfusão tecidual, é especialmente útil no tratamento de órgãos que exibem alto nível de perfusão ou aqueles aderidos a dissipadores de calor vasculares21. Demonstrou‐se que a MWA forma grandes áreas de ablação dentro de zonas‐alvo adjacentes aos vasos (portanto, na presença de perfusão sanguínea); portanto, a MWA é ideal para o tratamento de tecido vascularizado22. Tanto a ARF quanto o eletrocautério são comprometidos pela perfusão e pelo fluxo sanguíneo21. Em nosso estudo, assim como em outros, foi observado que a maioria dos pontos de sangramento está associada a lesões isoladas protuberantes da mucosa, com a superfície avermelhada ou branca, inclusive telangiectasias primárias5,23. Histologicamente, a maioria dos pontos de sangramento exibe características telangiectásicas e de hemangiomas capilares23,24. Desta forma, a MWA é teoricamente melhor que o eletrocautério no tratamento da epistaxe associada a grandes lesões vasculares. Tratamos com sucesso todos os 83 pacientes em um período de 1 a 2 minutos. Cada lesão térmica apresentava aproximadamente 2mm de comprimento e 1mm de largura, idêntica ou ligeiramente superior ao comprimento e à largura da porção orientada para cima da ponta da antena de micro‐ondas. A profundidade da penetração térmica foi de aproximadamente 0,5 a 1mm16. É pouco provável que a MWA danifique a órbita ou o cérebro ou crie uma perfuração septal. Nenhuma complicação grave relacionada à MWA (perfuração septal ou órbita ou complicação cerebral) foi registrada no seguimento de 6 meses.
Como uma nova forma de terapia para epistaxe, a MWA oferece vantagens reais sobre o eletrocautério convencional: (1) O eletrocautério aumenta a temperatura para mais de 400°C, geralmente associado a queimaduras na pele e dor local7. Em contrapartida, a MWA aumenta a temperatura em apenas 60 a 100°C, causa menos dor no procedimento9. Todos os pacientes foram colaborativos; o escore médio de dor intraoperatória foi de 1,83. Assim, o uso da MWA no tratamento da epistaxe é apropriado para pacientes para os quais a anestesia geral é arriscada. (2) O cautério bipolar cria uma lesão térmica com crostas secundárias com coloração negra7: a sonda quente tende a aderir ao coágulo do tecido, desencadeia ressangramento quando é removida6. Entretanto, a MWA não está associada a crostas secundárias. No entanto, algumas crostas amarelas foram evidentes em 18% dos nossos pacientes. É possível que a ablação de longa duração da mesma área aumente a temperatura acima de 100°C, crie uma região coagulativa com carbonização de tecidos25. Portanto, é preferível repetir as ablações de forma breve. Nenhum dos nossos 83 pacientes relatou epistaxe recorrente durante 6 meses de acompanhamento. (3) A MWA é menos dispendiosa do que a cauterização bipolar (aproximadamente US$ 11,40 vs. US$ 19,10, respectivamente, em nosso departamento), porque a antena da MWA é reusável, mas o dispositivo de cauterização bipolar não é. (4) O diâmetro externo da antena de MWA é semelhante à da pinça monopolar e, portanto, atinge todas as áreas da cavidade nasal, supera os limites impostos pelas placas bipolares nas cavidades nasais mais estreitas. (5) A cauterização bipolar (remoção da lesão) deve ser seguida por hemostasia7. Em contraste, a MWA remove a lesão e estabelece a hemostasia2. (6) O eletrocautério requer a colocação de placas de aterramento, o paciente deve estar em decúbito dorsal e o procedimento pode interferir nos circuitos do marcapasso e induzir arritmia6,14. A eletrocirurgia não pode ser feita em ambulatórios ou em pacientes com implantes elétricos. A temperatura atingida durante a MWA é mais baixa do que a atingida durante o uso do eletrocautério e o aterramento não é necessário. Por fim, a MWA pode ser feita no ambulatório, mesmo para pacientes com implantes, como marca‐passos12,14.
ConclusãoA ablação por micro‐ondas é um método adequado para tratar a epistaxe em pacientes selecionados com dor mínima e tempo de ablação curto. Pode ser feita em ambulatório para controlar a epistaxe de adultos com lesões isoladas protuberantes da mucosa, especialmente em pacientes para os quais a anestesia geral pode ser arriscada, aqueles com implantes elétricos e os indivíduos com contraindicação para embolização arterial.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
Como citar este artigo: Lou ZC. Rapid hemostasis: a novel and effective outpatient procedure using microwave ablation to control epistaxis of isolated mucosal bulge lesions. Braz J Otorhinolaryngol. 2021;87:269–73.
A revisão por pares é da responsabilidade da Associação Brasileira de Otorrinolaringologia e Cirurgia Cérvico‐Facial.