Adenotonsillar hyperplasia (ATH) and allergic rhinitis (AR) are the most common causes of upper airway obstruction in children. Such diseases, by affecting the upper airways, can cause chronic alveolar hypoventilation, pulmonary vasoconstriction and pulmonary hypertension, which in some cases, are irreversible.
ObjectiveThis cross‐sectional study aimed to evaluate the prevalence of pulmonary hypertension in two groups of mouth-breathing (MB) 2-12 years old children with ATH and isolated allergic rhinitis, through Doppler echocardiography.
Methods54 patients with ATH and indications for adenoidectomy and/or tonsillectomy and 24 patients with persistent allergic rhinitis were selected and submitted to Doppler echocardiography. The Systolic Pulmonary Artery Pressure (SPAP) was determined by tricuspid regurgitation and the Mean Pulmonary Artery Pressure (MPAP) was calculated from the SPAP. Similar measurements were carried out in 25 nasal breathing (NB) individuals.
ResultsThe mean MPAP and SPAP were higher in the MB than in the NB group (17.62±2.06 [ATH] and 17.45±1.25 [AR] vs. 15.20±2.36 [NB] mmHg, p<0.005, and 25.61±3.38 [ATH] and 25.33±2.06 [AR] vs. 21.64±3.87 [NB] mmHg, p<0.005, respectively) and the mean acceleration time of pulmonary flow trace (Act) was higher in the NB than in the MB group (127.24±12.81 [RN] vs. 114.06±10.63ms [ATH] and 117.96±10.28 [AR] MS [AR]; p<0.0001).
ConclusionNone of the MB children (ATH and AR) met the PH criteria, although individuals with both ATH and isolated AR showed significant evidence of increased pulmonary artery pressure by Doppler echocardiography in relation to NB individuals. No differences were observed between the ATH and AR groups.
A hiperplasia adenotonsilar (HAT) e a rinite alérgica (RA) consistem nas causas mais comuns de obstrução de vias aéreas superiores em crianças. Tais afecções, ao comprometer a via aérea superior, podem ocasionar hipoventilação alveolar crônica, vasoconstrição pulmonar e hipertensão pulmonar, em alguns casos irreversível.
ObjetivoEste estudo transversal objetivou avaliar a prevalência de hipertensão arterial pulmonar em dois grupos de crianças respiradoras orais (RO): com HAT e rinite alérgica isolada, de 2 a 12 anos, por meio de exame ecodopplercardiográfico.
MétodoForam selecionados e submetidos à ecodopplercardiografia 54 pacientes com HAT com indicação de adenoidectomia e/ou tonsilectomia e 24 pacientes com rinite alérgica persistente. A pressão sistólica da artéria pulmonar (PSAP) foi determinada pela regurgitação tricúspide e a pressão média da artéria pulmonar (PMAP) foi calculada a partir da PSAP. Determinações similares foram feitas em 25 respiradores nasais (RN).
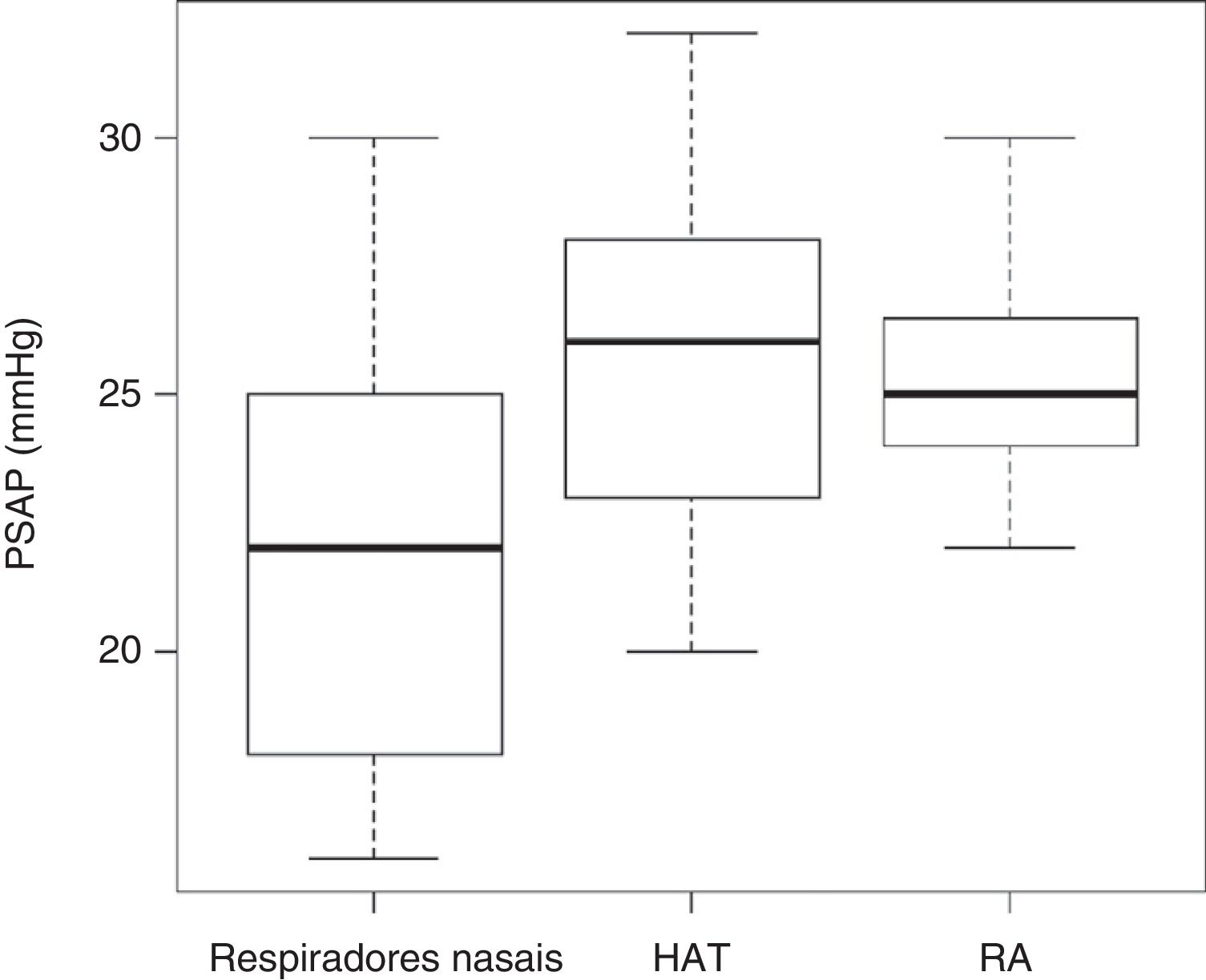
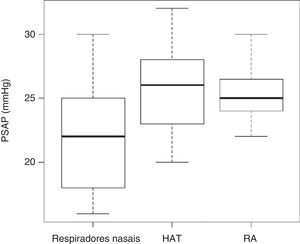
ResultadosAs médias da PMAP e da PSAP foram maiores nos grupos de RO do que nos RN (17,62±2,06 [HAT] e 17,45±1,25 [RA] vs. 15,20±2,36 [RN]mmHg; p<0,005; e 25,61±3,38 [HAT] e 25,33±2,06 [RA] vs. 21,64±3,87 [RN]mmHg; p<0,005; respectivamente) e a média do tempo de aceleração do traçado do fluxo pulmonar (TAc) foi maior nos RN que nos grupos de RO (127,24±12,81 [RN] vs. 114,06±10,63 ms [HAT] e 117,96±10,28 [RA] MS [RA]; p<0,0001).
ConclusãoNenhuma criança respiradora oral (HAT e RA) preencheu os critérios de HP, embora tanto os portadores de HAT quanto de RA isolada apresentaram evidências significativas de aumento da pressão arterial pulmonar pela ecodopplercardiografia em relação aos respiradores nasais. Não se observou diferença entre os grupos HAT e RA.
Síndrome de respiração oral (SRO) refere‐se à condição clínica em que o indivíduo adota um padrão de respiração feito predominantemente pela cavidade oral, por um período maior do que seis meses.1,2 Entre as etiologias, a rinite alérgica consiste na causa mais comum de obstrução crônica de vias aéreas superiores (OVAS),3 é responsável por até 85% dos casos. Já a hipertrofia da adenoide e/ou amígdalas corresponde a 79,2%, é a principal responsável pela apneia obstrutiva do sono (AOS) na infância.1,4–9
A obstrução nasal crônica e a consequente SRO tornam insuficiente o suprimento de oxigênio e insuflação alveolar durante a noite, resultam em hipoventilação, hipoxemia e hipercarbia, podem levar à AOS e à vasoconstrição pulmonar, quadro que, se mantido, ocasiona hipertensão pulmonar (HP).6–14 A HP em crianças é definida como pressão média da artéria pulmonar (PMAP) ≥ 25 mmHg ou pressão sistólica da artéria pulmonar (PSAP) ≥ 35 mmHg, quando em repouso.6,15 Embora haja poucos relatos de manifestações graves, como cor pulmonale e morte,16–21 a HP em sua fase inicial tem se mostrado muito prevalente em alguns estudos, acomete até 84% dos RO.11 Apesar disso, observa‐se subdiagnóstico na fase inicial da HP devido à escassez de sintomas cardiovasculares.11 Uma abordagem precoce, com adenotonsilectomia e tratamento adequado da rinite alérgica, reverte prontamente pressões elevadas na artéria pulmonar.6–9,12–14,22
A avaliação ecodopplercardiográfica consiste em método não invasivo e permite estimar os valores da PMAP e da PSAP com uma sensibilidade de 79 a 100% e uma especificidade de 68 a 98%.15,23 Mesmo com baixo custo e potencial para avaliar complicações cardíacas precocemente, não é rotineiramente feita em pacientes com OVAS, é restrita a casos graves de AOS com deterioração cardiovascular evidente.6,7,9,12,13
Este estudo objetivou avaliar a presença de HP em RO com OVAS por HAT e RA em crianças e adolescentes atendidos em centro de referência, por meio de método ecodopplercardiográfico.
MétodoO presente estudo foi submetido e aprovado pelo Comitê de Ética em Pesquisa (número do CAAE: 20931213.0.0000.5149). Os pacientes foram esclarecidos a respeito do estudo e de seus objetivos e foi solicitada, após leitura assistida e orientação, a assinatura do termo de consentimento pós‐informado.
A amostra foi constituída por crianças e adolescentes de 2 a 12 anos, RO com HAT e RA, atendidos como primeira consulta no Ambulatório do Respirador Oral, além dos pacientes sem queixas de RO atendidos no ambulatório de pediatria e fonoaudiologia por outras queixas que foram alocadas no grupo de respiradores nasais (RN).
O cálculo do tamanho da amostra de pacientes levou em consideração dois estudos comparativos12,13 que envolveram duas proporções: a comparação da prevalência de hipertensão pulmonar (HP) em RO vs. a prevalência de HP em RN. Considerando a prevalência de 10%12 em RN e de 60%13 ou mais em RO, para detectar diferenças entre os dois grupos em pelo menos 50% (α=0,05 e β=0,10), seriam necessários, no mínimo, 21 pacientes em cada grupo.
No procedimento de seleção, os pacientes foram submetidos a anamnese, exame otorrinolaringológico completo, avaliação alergológica com teste cutâneo de punctura, além da avaliação habitual multiprofissional (fisioterapeuta, ortodontista e fonoaudiólogo). Concomitantemente à avaliação subjetiva de obstrução nasal, todos os pacientes foram submetidos a rinomanometria anterior ativa (RAA) e avaliação ecodopplercardiográfica. Foram selecionados os pacientes que satisfaziam os critérios a seguir:
Critérios de inclusão – Foram incluídos RO com hiperplasia tonsilar grau III ou IV e/ou hiperplasia de adenoide com obstrução da rinofaringe ≥ 75%,24 confirmados por exame otorrinolaringológico e fibronasofaringolaringoscopia (grupo HAT) e diagnóstico clínico de rinite com teste cutâneo positivo (grupo RA).
- •
Grupo HAT: crianças com respiração oral com hiperplasia de tonsilas palatinas graus III e IV e/ou hiperplasia de adenoide com obstrução da rinofaringe ≥ 75%, confirmados por exame otorrinolaringológico e fibronasofaringolaringoscopia, com ou sem teste cutâneo positivo.
- •
Grupo RA: crianças com respiração oral sem hiperplasia adenotonsilar obstrutiva e com hiperreatividade nasal e teste cutâneo positivo.
- •
Grupo RN: crianças respiradoras nasais, sem hiperplasia adenotonsilar e teste cutâneo negativo.
Critérios de exclusão – Foram excluídos pacientes com cardiopatias; cirurgias prévias craniofaciais e no sistema respiratório; lesões dermatológicas que impediam o teste alérgico cutâneo (TA); quadro de infecção respiratória nas vias altas ou baixas nos últimos 14 dias; comorbidades crônicas; estar em uso ou ter usado: corticosteroide intranasal, anticolinérgico, vasoconstritor sistêmico ou tópico, cromoglicato nasal ou outro descongestionante nasal nas últimas quatro semanas; anti‐histamínicos nas últimas duas semanas; corticosteroide oral e antagonista do receptor dos leucotrienos nas últimas oito semanas; imunoterapia específica nos últimos três meses; e não ter assinado o Termo de Consentimento Livre e Esclarecido (TCLE).4,9,12,25–27
Definições operacionaisA pesquisa foi constituída por três fases: 1 – seleção de RO e de RN nos ambulatórios pediátricos e encaminhamento para o centro de referência; 2 – avaliação dos encaminhamentos para confirmação ou exclusão diagnóstica da SRO e para o diagnóstico etiológico e classificação da HAT; 3 – realização de ecodopplercardiografia para diagnosticar HP.
Todos os pacientes, RO e RN, foram submetidos a exame otorrinolaringológico completo, teste alérgico cutâneo, fibronasofaringolaringoscopia e rinomanometria anterior ativa. O tamanho das amígdalas foi classificado de acordo com os critérios de Brodsky,27 considerando o grau de obstrução da orofaringe. A hiperplasia adenoideana foi classificada por exame endoscópico nasal, de acordo com a porcentagem do grau de obstrução da luz coanal.1,24
Todos os pacientes foram submetidos a ecodopplercardiograma com mapeamento de fluxo em cores com aparelho Phillips® IE 33. Para análise da PSAP foi feita aferição da regurgitação tricúspide com a janela apical no corte apical de quatro câmaras, mediu‐se a velocidade de pico sistólica com a fórmula de Bernoulli; a estimativa da PMAP foi feita por meio da fórmula PMAP=0,61×PSAP+2 mmHg;28 além do cálculo aproximado do tempo de estimativa do traçado pulmonar (TAc), mediu‐se o intervalo entre o início e o pico da onda de fluxo pulmonar. Todas as medidas feitas aferiram uma média de três batimentos e os exames foram feitos por dois ecocardiografistas com longa experiência com o método, sem conhecimento dos dados clínicos dos pacientes. O limite superior da PMAP foi considerado como 25 mmHg, e da PSAP como 35 mmHg.6,15 Os ecocardiografistas não tinham conhecimento do grupo ao qual o paciente pertencia.
Variável analisadaPMAP e PSAPSegundo as diretrizes do Guidelines for the diagnosis and treatment of pulmonary hypertension,15 HP consiste em PMAP ≥ 25mmHg. Quando a PMAP se encontra entre 20 mmHg e 24 mmHg, considera‐se PMAP alterada, mas como ainda não se sabe a significância de sua repercussão clínica, não é considerada HP. O valor da PSAP ≥ 35mmHg também é considerado como diagnóstico em alguns trabalhos, assim como o TAc ≤ 100 ms.12,28
Analise estatísticaDados categóricos foram apresentados como números e porcentagens e dados contínuos como média e desvio padrão. As variáveis categóricas dos pacientes e controles foram comparadas com o teste do qui‐quadrado. As variáveis contínuas foram avaliadas pelo teste t de Student. Comparações entre os grupos de estudo foram feitas por meio de testes de hipótese bilateral, considerando um nível de significância de 5% (α=0,05).
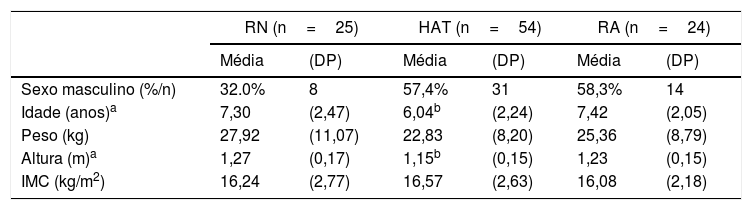
ResultadosA população do estudo consistiu de 54 pacientes respiradores orais crônicos com HAT e indicação cirúrgica de adenoidectomia e/ou tonsilectomia (31 do sexo masculino, com média de 6,04±2,24 anos e média de IMC de 16,57±2,63) e 24 pacientes com RA persistente (14 do sexo masculino, com média de 7,42±2,05 anos e média de IMC de 16,08±2,18), comparados com 25 pacientes saudáveis sem OVAS. Houve diferença estatisticamente significativa quanto a idade e altura, essa média foi menor no grupo de HAT. Porém, não houve diferenças significativas quanto ao sexo, peso e índice de massa corporal (IMC) (tabela 1).
Dados demográficos e antropométricos
| RN (n=25) | HAT (n=54) | RA (n=24) | ||||
|---|---|---|---|---|---|---|
| Média | (DP) | Média | (DP) | Média | (DP) | |
| Sexo masculino (%/n) | 32.0% | 8 | 57,4% | 31 | 58,3% | 14 |
| Idade (anos)a | 7,30 | (2,47) | 6,04b | (2,24) | 7,42 | (2,05) |
| Peso (kg) | 27,92 | (11,07) | 22,83 | (8,20) | 25,36 | (8,79) |
| Altura (m)a | 1,27 | (0,17) | 1,15b | (0,15) | 1,23 | (0,15) |
| IMC (kg/m2) | 16,24 | (2,77) | 16,57 | (2,63) | 16,08 | (2,18) |
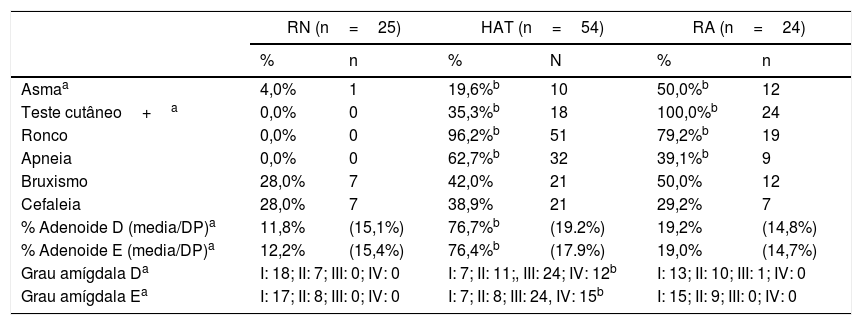
Com relação à anamnese feita no ambulatório de referência e direcionada aos pais e/ou responsáveis dos RO sobre o comportamento de seus filhos durante o sono, todos relataram respiração oral. Dentre as queixas relacionadas à AOS, todos os pacientes com hipertrofia adenotonsilar e 19 pacientes (79,2%) do grupo de rinite se queixaram quanto ao ronco, enquanto as pausas respiratórias sugestivas de apneia foram prevalentes em 62,7 e 39,1% nos grupos de HAT e RA, respectivamente. Quanto à hiperplasia de adenoide com indicação de adenoidectomia, 42 pacientes (77,7%) apresentavam adenoide que ocupava 75% ou mais da rinofaringe e 17 (31,4%) adenoide que ocupava 90% ou mais. Rinite alérgica com teste cutâneo positivo foi diagnosticada em 18 (35,3%) pacientes com HAT (tabela 2).
Dados obtidos na anamnese e exame físico dos pacientes de primeira consulta em um ambulatório de referência
| RN (n=25) | HAT (n=54) | RA (n=24) | ||||
|---|---|---|---|---|---|---|
| % | n | % | N | % | n | |
| Asmaa | 4,0% | 1 | 19,6%b | 10 | 50,0%b | 12 |
| Teste cutâneo+a | 0,0% | 0 | 35,3%b | 18 | 100,0%b | 24 |
| Ronco | 0,0% | 0 | 96,2%b | 51 | 79,2%b | 19 |
| Apneia | 0,0% | 0 | 62,7%b | 32 | 39,1%b | 9 |
| Bruxismo | 28,0% | 7 | 42,0% | 21 | 50,0% | 12 |
| Cefaleia | 28,0% | 7 | 38,9% | 21 | 29,2% | 7 |
| % Adenoide D (media/DP)a | 11,8% | (15,1%) | 76,7%b | (19.2%) | 19,2% | (14,8%) |
| % Adenoide E (media/DP)a | 12,2% | (15,4%) | 76,4%b | (17.9%) | 19,0% | (14,7%) |
| Grau amígdala Da | I: 18; II: 7; III: 0; IV: 0 | I: 7; II: 11;, III: 24; IV: 12b | I: 13; II: 10; III: 1; IV: 0 | |||
| Grau amígdala Ea | I: 17; II: 8; III: 0; IV: 0 | I: 7; II: 8; III: 24, IV: 15b | I: 15; II: 9; III: 0; IV: 0 | |||
Entre os achados ecocardiográficos observou‐se diferença em relação à PMAP e à PSAP, maiores nos RO do que nos RN (17,62±2,06 [HAT] e 17,45±1,25 [RA] vs. 15,20±2,36 mmHg e 25,61±3,38 [HAT] e 25,33±2,06 [RA] vs. 21,64±3,87 mmHg; p<0,005; respectivamente), e o TAc foi maior nos RN (127,4±12,81 vs. 114,06±10,63 ms [HAT] e 117,96±10,28; p<0,0001). Não houve diferença significativa entre os valores de PSAP, PMAP e TAc entre os pacientes respiradores orais ao considerarmos as diferentes etiologias, HAT e RA (tabela 3).
Nenhuma criança apresentou HP pela ecocardiografia. Sete pacientes com HAT (12%) apresentaram PMAP ≥ 20mmHg, mas nenhum apresentou PMAP ≥ 25 mmHg. O grupo de rinite e o grupo de RN apresentaram um paciente com PMAP ≥ 20mmHg cada um. O TAc variou de 84‐136 ms no grupo de HAT, de 96‐142 ms nos pacientes com RA e de 100‐146 ms no grupo de respiradores nasais. O TAc ≤ 100 ms foi encontrado em seis pacientes com hipertrofia adenotonsilar (11%), em um paciente do grupo de RN e um paciente do grupo de RA. A PSAP variou de 19‐32 mmHg nos pacientes do grupo de HAT e de 22‐32 no grupo de RA, enquanto no grupo de RN a PSAP variou de 16‐30 mmHg (fig. 1).
DiscussãoNeste estudo foram observadas diferenças estatisticamente significantes entre os pacientes respiradores orais e respiradores nasais em relação às medidas de HP (PSAP, PMAP e TAc), o que aponta para o risco de desenvolvimento de complicações cardiopulmonares futuras irreversíveis. Entretanto, nenhum paciente apresentou o diagnóstico de HP, o que contrariou o que está descrito na literatura.
Naiboglu et al. avaliaram alteração da pressão da artéria pulmonar (PAP) em crianças com indicação de adenotonsilectomia, em comparação com um grupo controle. Dentre os 39 pacientes com obstrução de VAS, 84% foram considerados hipertensivos, devido ao aumento da PMAP; enquanto no grupo controle somente dois pacientes foram classificados como hipertensivos. Entretanto, o valor de corte usado foi de 20 mmHg e o cálculo da PMAP foi feito pelo TAc, parâmetro não confiável quando não é corrigido seu valor pela frequência cardíaca.12
Em estudo feito por Yilmaz et al.13 (2005) foram selecionadas randomicamente 52 crianças, entre 4 e 11 anos, com o diagnóstico de OVAS secundária a HAT e 33 para o grupo controle. Os níveis pressóricos da PMAP foram comparados entre os casos e os controles, os primeiros apresentaram níveis pressóricos significativamente superiores (PMAP de 23,13±7,68 nos casos e de 16,11±7,24 no grupo controle).
Assim como no trabalho de Naiboglu, Yilmaz et al. classificaram como hipertensos os pacientes com PMAP acima de 20 mmHg. Entretanto, a prevalência de HP foi menor com o acometimento de 51% dos pacientes com indicação de adenotonsilectomia, em comparação com 3% no grupo controle. Ambos os estudos avaliaram a reversão dos valores de PMAP após adenotonsilectomia e verificaram valores de pressão similares aos do grupo controle após o procedimento.12,13
Além dos já citados, trabalho recente de Martha et al. analisou os valores da PSAP e PMAP em 33 crianças com hipertrofia adenotonsilar e comparou com dez pacientes do grupo controle. O diagnóstico de HAP foi feito pela avaliação ecodopplercardiográfica, foi considerado com hipertensão o paciente com PSAP ≥ 30mmHg ou PMAP ≥ 25mmHg. A prevalência de hipertensão foi de 36% no grupo de HAT, valor mais baixo do que dos demais estudos. A avaliação da pressão sistólica foi feita pela regurgitação tricúspide, enquanto que nos pacientes sem jato de regurgitação presente a PMAP foi calculada a partir do TAc. No grupo de 19 pacientes em que a avaliação foi feita pela fórmula de Mahan, cálculo que depende do TAc, a prevalência de HP foi maior.6
Diferentemente dos trabalhos citados, o presente estudo também avaliou as consequências da rinite alérgica sobre a pressão pulmonar e comparou os achados com os do grupo com hipertrofia adenotonsilar. Apesar dos escassos trabalhos sobre RA e HP,9,10 podemos comprovar que as médias de pressão pulmonar são elevadas na rinite e comparáveis com os pacientes com hipertrofia significativa adenotonsilar.
A relação entre rinite alérgica (RA) e hipertensão pulmonar também foi avaliada em um estudo com 35 pacientes, que correlacionou a gravidade dos sintomas com alterações ao ecocardiograma em pacientes com rinite alérgica sazonal. A literatura mostrou um aumento da PAP durante os períodos sintomáticos dos pacientes, com redução do valor no período assintomático. O sintoma que mostrou maior relação com o resultado da PAP foi a severidade da obstrução nasal, indicou uma relação já discutida do aumento da resistência nasal com as alterações cardiopulmonares.10
Alguns estudos12 usam o TAc para avaliação de HP, com o valor de referência (limiteda normalidade) de 100 ms. Esse método é frequentemente usado em adultos, mas apresenta limitações em crianças com frequência cardíaca elevada, pois pode influenciar de maneira significativa o padrão da curva de velocidade do fluxo da via de saída e o tempo de aceleração. Assim, outros métodos são recomendados, particularmente os que usam o Doppler contínuo, que permite a quantificação indireta da pressão arterial pulmonar sistólica pela análise do refluxo tricúspide.29 No presente estudo, usamos a medida derivada da regurgitação tricúspide, método mais recomendado e com menor variabilidade inter e intraobservador.
O presente estudo tem relevância na literatura, já que pode influenciar na prática clínica com uma nova proposta de abordagem dos RO, além de alertar para riscos cardiopulmonares ainda não muito bem estabelecidos. Os cuidados com os pacientes com OVAS não devem focar somente os pacientes com HAT, visto que as alterações da pressão pulmonar são comparáveis entre os pacientes com HAT e RA. Assim, é importante a identificação precoce dos pacientes com risco de desenvolver HP, já que ela está diretamente relacionada ao prognóstico, devido à reversibilidade potencial do quadro quando a indicação cirúrgica corretiva e/ou o tratamento medicamentoso se fazem em tempo adequado.6,9,12,13
ConclusãoEmbora na casuística avaliada nenhum RO tenha sido diagnosticado com HP, tanto a PSAP quanto a PMAP, aferidas pela ecodopplercardiografia, apresentaram médias aumentadas em relação ao grupo de respiradores nasais, ou seja, ao padrão de normalidade. Esse fato pode representar maior risco de complicações cardíacas futuras em pacientes com SRO.
Os pacientes com rinite alérgica apresentaram valores elevados de PMAP e PSAP e similares aos obtidos nos pacientes com obstrução de vias aéreas superiores por hipertrofia adenotonsilar.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
Como citar este artigo: Lima MS, Nader CM, Franco LP, Meira ZM, Capanema FD, Guimarães RE, et al. Pulmonary hypertension evaluation by Doppler echocardiogram in children and adolescents with mouth breathing syndrome. Braz J Otorhinolaryngol. 2017;83:292–8.
Trabalho feito no Hospital São Geraldo, Hospital das Clínicas da Faculdade de Medicina da Universidade Federal de Minas Gerais (UFMG), Belo Horizonte, MG, Brasil.
A revisão por pares é da responsabilidade da Associação Brasileira de Otorrinolaringologia e Cirurgia Cérvico‐Facial.