The pectoralis major flap is a reconstructive option to consider in the treatment of pharyngocutaneous fistula after a total laryngectomy. There are not large studies assessing variables related to pharyngocutaneous fistula recurrence after removal of the larynx. Our objectives were to review the results obtained with this type of treatment when pharyngocutaneous fistula appears in laryngectomized patients, and to evaluate variables related to the results.
MethodsWe retrospectively reviewed our results using either a myocutaneous or fasciomuscular pectoralis major flap to repair pharyngocutaneous fistula in 50 patients.
ResultsThere were no cases of flap necrosis. Oral intake after fistula repair with a pectoralis major flap was restored in 94% of cases. Fistula recurrence occurred in 22 cases (44%), and it was associated with a lengthening of the hospital stay. Performing the flap as an emergency procedure was associated with a significantly higher risk of fistula recurrence. Hospital stay was significantly shorter when a salivary tube was placed.
ConclusionsThe pectoralis major flap is a useful approach to repair pharyngocutaneous fistula. Placing salivary tubes during fistula repair significantly reduces hospital stay and complication severity in case of pharyngocutaneous fistula recurrence.
O retalho do músculo peitoral maior é uma opção a ser considerada no fechamento de fístula faringocutânea pós‐laringectomia total. Não há grandes estudos que avaliem as variáveis relacionadas à recorrência da fístula faringocutânea após esse procedimento. Nossos objetivos foram avaliar os resultados obtidos com esse tipo de tratamento em pacientes laringectomizados com fístula faringocutânea e as variáveis relacionadas aos resultados.
MétodoRevisamos retrospectivamente os nossos resultados em 50 pacientes nos quais um retalho miocutâneo ou fasciomuscular do músculo peitoral maior foram utilizados para reparar a fístula faringocutânea.
ResultadosNão houve casos de necrose de retalho. Após o reparo da fístula com um retalho do músculo peitoral maior, a ingestão oral foi restaurada em 94% dos casos. Houve recorrência da fístula em 22 casos (44%), a qual foi associada à duração da hospitalização. O uso do retalho como procedimento de emergência foi associado a um risco significativamente maior de recorrência da fístula. A permanência hospitalar foi significativamente menor quando utilizado um tubo de derivação salivar.
ConclusõesO uso do retalho do músculo peitoral maior é uma abordagem útil para reparar a fístula faringocutânea. A colocação de tubos de derivação salivar durante o reparo da fístula reduz significativamente o tempo de hospitalização e a gravidade das complicações em caso de recorrência da fístula faringocutânea.
A ocorrência de uma fístula faringocutânea (FFC) continua a ser uma das complicações pós‐operatórias mais comuns e difíceis em pacientes com laringectomia total. Essa complicação aumenta a morbidade, o tempo de hospitalização e os custos associados ao tratamento. A incidência relatada de fístulas faringocutâneas após a laringectomia total é altamente variável, entre 4% e 65%.1
Vários estudos avaliaram os fatores de risco associados ao aparecimento de FFC após laringectomia total: tratamento prévio com radioterapia2–8 ou quimiorradioterapia,9 menor intervalo entre o fim da radioterapia e a laringectomia;7,8,10 níveis de hemoglobina menores do que 125g/L no pré‐operatório4 ou no pós‐operatório;5,6,11 comorbidades como diabetes, doença hepática ou hipotireoidismo;2–4,12 e aspectos cirúrgicos como esvaziamento cervical,2,7,8 traqueotomia prévia,6 ressecção da faringe8,13 ou o uso de tecido não irradiado para reforçar a sutura da faringe.14 Os resultados de uma metanálise de 26 estudos feita por Paydafar et al.15 mostraram que os fatores de risco significantemente associados à FFC foram níveis de hemoglobina inferiores a 125g/L, traqueostomia prévia, radioterapia pré‐operatória e esvaziamento cervical concomitante. Os resultados também mostraram que a FFC foi mais grave em pacientes com radioterapia prévia. Em um estudo caso‐controle feito por Venegas et al.16 em pacientes laringectomizados, não se encontraram diferenças significantes na porcentagem de FFC entre pacientes não irradiados e irradiados (12% vs. 18%, p > 0,05). Entretanto, pacientes com radioterapia prévia e FFC necessitaram de mais procedimentos de reparo cirúrgico e o tempo de hospitalização foi maior.
O tratamento para FFC geralmente é conservador. Consiste em tratamento médico com antibióticos, nutrição enteral com tubo nasogástrico e cuidado local diário das feridas, inclusive remoção de todo tecido necrótico, limpeza com solução antisséptica e colocação de um curativo compressivo. Entre 62%3 e 86%17 das FFC fecham‐se com tratamento clínico, particularmente as fístulas pequenas em pacientes não irradiados. O fechamento cirúrgico da fístula é indicado quando o tratamento conservador falha, mas não há consenso sobre o tempo de espera. Vários autores consideram que não há motivos para se prolongar a espera caso o fechamento da FFC não aconteça em um mês com manejo clínico, quando então o fechamento cirúrgico deve ser considerado.2,11,18
Muitas técnicas cirúrgicas são usadas no tratamento da FFC: fechamento direto;2,11 reparo endoscópico com retalho do platisma;19 retalhos fasciocutâneos axiais, como o retalho delto‐peitoral18,20 ou o retalho perfurante da artéria mamária interna;21 retalhos musculocutâneos, tais como os retalhos do músculo esternocleidomastoideo,22 peitoral maior,18,20,23–25 trapézio26 ou grande dorsal;22 e retalhos livres, como o jejuno,23,27 antebraço radial 5,12,25,28 e retalhos anterolateral das coxas.29
Em nosso centro, o método de escolha para tratar uma FFC que não responde adequadamente ao tratamento conservador é o fechamento da fístula com um retalho do músculo peitoral maior (RPM). Desde 1994, adicionamos sistematicamente a colocação de um tubo de derivação salivar (Montgomery® Salivary Bypass Tube; Boston Medical Products) em combinação com o RPM.
Os objetivos deste estudo foram avaliar os resultados obtidos com esse tipo de tratamento quando a FFC surge em pacientes laringectomizados e as variáveis relacionadas aos resultados.
MétodoOs dados foram obtidos retrospectivamente de um registro que coleta prospectivamente informações de procedimentos reconstrutores feitos em nosso centro desde 1990. De 1990 a 2014, 50 pacientes foram tratados com RPM para cobrir a FFC pós‐laringectomia. A tabela 1 mostra as características dos pacientes incluídos neste estudo.
Características dos pacientes incluídos no estudo (n = 50)
| Idade, anos (média, desvio‐padrão) | 61,4 (9,1) |
| Sexo | |
| Masculino | 47 (94%) |
| Feminino | 3 (6%) |
| Localização | |
| Laringe | 35 (70%) |
| Hipofaringe | 15 (30%) |
| Radioterapia prévia | |
| Não | 11 (22%) |
| Sim | 39 (78%) |
| Retalho prévio | |
| Não | 44 (88%) |
| Sim | 6 (12%) |
| Hb pré‐operatória gr/L (média, desvio‐padrão) | 109,9 (18,7) |
| Período da fístula em dias (média, variação) | 32 (5‐300) |
Em um caso, a fístula apareceu devido à necrose de um retalho radial livre da pele usado na reconstrução da hipofaringe. Em dois pacientes, um RPM foi usado após a falha anterior em uma tentativa de reparo com um retalho perfurante da artéria mamária interna. Em seis pacientes tratados com laringectomia total e faringectomia parcial ou total, usou‐se o RPM na reconstrução da hipofaringe na cirurgia primária.
A decisão de fechamento cirúrgico eletivo da FFC com RPM foi tomada após falha do tratamento conservador com duração pelo menos quatro semanas, teve como base parâmetros clínicos, como o tamanho da fístula e os tecidos moles cervicais.
O tratamento envolveu o uso de retalhos miocutâneos ou fasciomusculares. Os critérios para usar um retalho miocutâneo ou fasciomuscular dependeram basicamente do tamanho do defeito a ser reconstruído e da morfologia do paciente. Escolhemos um retalho muscular sem camada cutânea quando o reparo da fístula exigiu a reconstrução de menos de um terço da hipofaringe, ou quando a espessura da pele foi considerada excessiva. Nesses casos, suturamos diretamente a fáscia superficial do músculo peitoral nas bordas dos defeitos. No caso de fístulas faringocutâneas grandes, que requerem a reconstrução de mais de um terço da hipofaringe, usamos retalhos miocutâneos, suturamos a pele nas bordas do defeito faríngeo. Desde 1994, rotineiramente, introduzimos um tubo de derivação salivar simultaneamente ao reparo da fístula faringocutânea.
A restauração completa da ingestão oral após o reparo da FFC com RPM foi considerada um desfecho bem‐sucedido, desde que não fossem necessários novos procedimentos de reparo da FFC. A análise dos resultados incluiu a porcentagem de complicações no local da ferida cirúrgica cervical e do local doador torácico e o período de hospitalização após a execução do retalho peitoral.
As variáveis qualitativas foram comparadas com o teste qui‐quadrado ou o teste exato de Fisher. A relação entre variáveis qualitativas e contínuas foi feita com o teste não paramétrico de Mann‐Whitney. Uma regressão logística foi usada na análise multivariada.
Este estudo foi aprovado pelo comitê científico oncológico institucional do nosso centro e feito de acordo com a Declaração de Helsinque.
ResultadosO retalho miocutâneo do músculo peitoral foi usado em 12 casos (24,0%) e um retalho fasciomuscular sem camada cutânea em 38 casos (76,0%). Não foram observados sinais de necrose do retalho em qualquer dos casos.
O retalho foi feito 14 dias após a laringectomia em 13 pacientes com fístula faringocutânea e sangramento cervical. Nesses casos, o retalho foi usado em um contexto de emergência para proteger o eixo vascular e para reconstruir o defeito da faringe, executar a sutura em uma área contaminada. Nos pacientes restantes, a fístula foi reparada de maneira eletiva, sem qualquer evidência de infecção da ferida cervical durante a cirurgia.
Um paciente com FFC apresentou hemorragia da veia jugular interna no 12° dia do pós‐operatório. Após a sutura do vaso, reparamos a fístula com um retalho miocutâneo do músculo peitoral. O paciente foi a óbito após oito dias por choque séptico associado a complicações da ferida cervical; a fístula persistia no momento da morte. Dois pacientes necessitaram de uma segunda cirurgia para reparar a recorrência da FFC após o tratamento com RPM. Nos dois casos, o tratamento cirúrgico consistiu no uso de um segundo RPM para reparar o defeito.
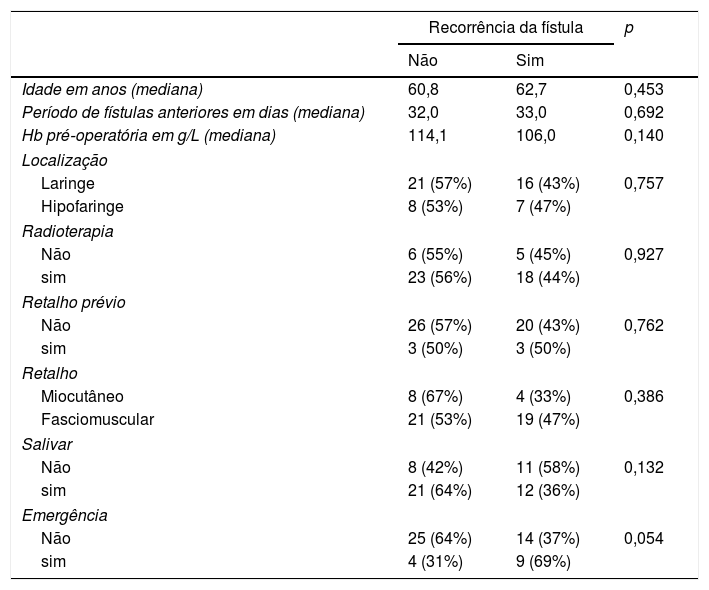
A restauração completa da ingestão oral é considerada o objetivo do tratamento. O reparo cirúrgico da FFC pós‐laringectomia com RPM foi bem‐sucedido em 94% dos pacientes (47/50). A recorrência da FFC foi em 22 dos 50 procedimentos (44%). A tabela 2 mostra a porcentagem de pacientes com recorrência de fístula em relação à idade do paciente, níveis de hemoglobina, número de dias antes do reparo, localização do tumor primário, radioterapia prévia, uso do RPM na cirurgia primária, tipo de retalho, o uso de tubo de derivação salivar e o contexto da cirurgia de reparo (eletiva ou de emergência com sangramento cervical). Não houve diferenças significantes na recorrência da fístula após o uso do retalho do músculo peitoral para qualquer uma das variáveis analisadas. Observamos uma tendência para a recorrência da fístula quando a cirurgia foi de emergência. Dois dos pacientes operados em situação de emergência precisaram de um segundo procedimento reconstrutor com RPM contralateral para fechar a FFC recorrente.
Recorrência de fístula após reparo com retalho do músculo peitoral em relação a variáveis clínicas e operatórias
| Recorrência da fístula | p | ||
|---|---|---|---|
| Não | Sim | ||
| Idade em anos (mediana) | 60,8 | 62,7 | 0,453 |
| Período de fístulas anteriores em dias (mediana) | 32,0 | 33,0 | 0,692 |
| Hb pré‐operatória em g/L (mediana) | 114,1 | 106,0 | 0,140 |
| Localização | |||
| Laringe | 21 (57%) | 16 (43%) | 0,757 |
| Hipofaringe | 8 (53%) | 7 (47%) | |
| Radioterapia | |||
| Não | 6 (55%) | 5 (45%) | 0,927 |
| sim | 23 (56%) | 18 (44%) | |
| Retalho prévio | |||
| Não | 26 (57%) | 20 (43%) | 0,762 |
| sim | 3 (50%) | 3 (50%) | |
| Retalho | |||
| Miocutâneo | 8 (67%) | 4 (33%) | 0,386 |
| Fasciomuscular | 21 (53%) | 19 (47%) | |
| Salivar | |||
| Não | 8 (42%) | 11 (58%) | 0,132 |
| sim | 21 (64%) | 12 (36%) | |
| Emergência | |||
| Não | 25 (64%) | 14 (37%) | 0,054 |
| sim | 4 (31%) | 9 (69%) | |
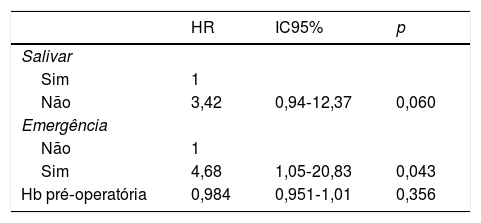
Fizemos um estudo multivariado que considerou a recorrência da fístula como variável dependente e incluiu aquelas variáveis com p < 0,20 na análise univariada como variáveis independentes (tabela 3). A única variável associada a risco significativo de recorrência da fístula foi a cirurgia com o retalho como procedimento de emergência. Nessa situação, o risco de recorrência da fístula foi 4,6 vezes maior (IC 95%: 1,05‐20,83, p = 0,043). Os pacientes nos quais o tubo de derivação salivar não foi usado apresentaram risco aumentado de recorrência, mas nesse caso a razão de risco não atingiu significância estatística (HR = 3,42, IC 95% 0,94‐12,37, p = 0,060).
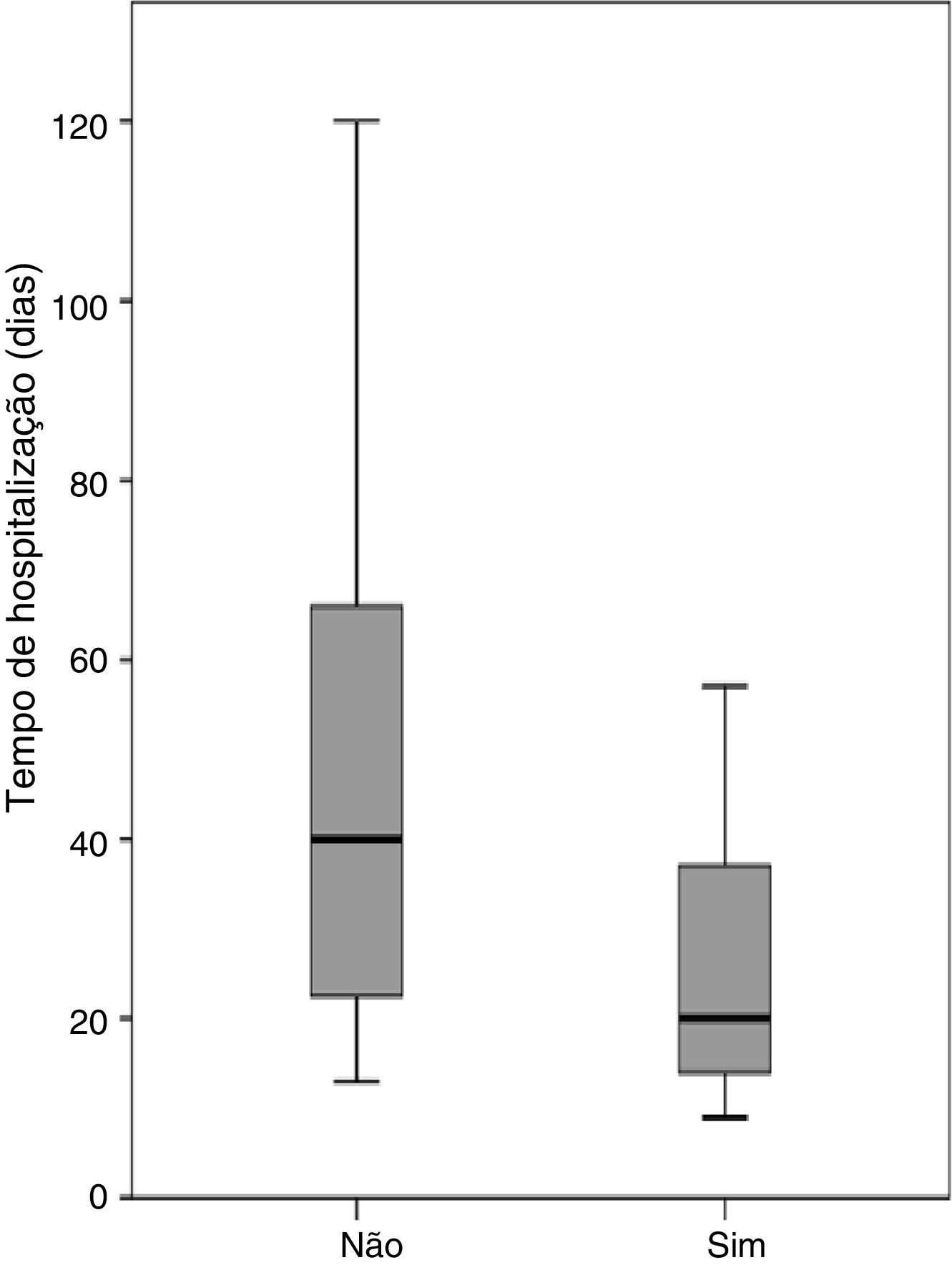
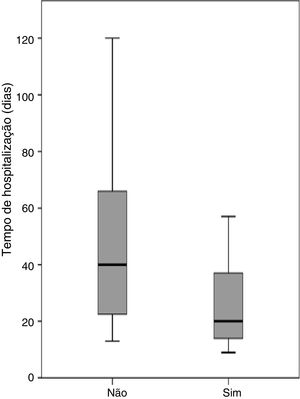
Três pacientes receberam alta do hospital com tubo nasogástrico devido à persistência de uma pequena fístula resolvida ambulatorialmente. Com exceção do paciente que faleceu no período pós‐operatório, todos atingiram o objetivo de ingestão oral. O tempo médio de hospitalização após a conclusão da cirurgia com retalho do músculo peitoral foi de 24,5 dias (intervalo de nove a 120). O período de hospitalização após a conclusão da cirurgia com a retalho do músculo peitoral diferiu significativamente, dependeu da recorrência da fístula (p = 0,001). A mediana do tempo de hospitalização para pacientes tratados com retalho do músculo peitoral foi de 16,0 dias (intervalo de nove a 31) para aqueles que alcançaram o fechamento primário da fístula e 45 dias (intervalo 13‐120) para pacientes com recorrência de fístula. Os períodos de hospitalização após a conclusão do RPM foram analisados considerando‐se a localização do tumor primário, radioterapia anterior, tipo de retalho, o uso de tubo de derivação salivar e se o retalho foi feito como cirurgia eletiva ou de emergência. A colocação de um tubo de derivação salivar foi a única variável significativamente relacionada ao período de hospitalização (fig. 1). A mediana do tempo de hospitalização foi de 20,5 dias (intervalo de nove a 90) para pacientes nos quais foi usado um tubo salivar e 40,0 dias (intervalo 13‐120) para pacientes sem uso do tubo (p = 0,013). Considerando apenas pacientes com recorrência de fístula (n = 22), a mediana do tempo de hospitalização foi de 41,5 dias (intervalo de 13 a 90) para pacientes com uso de um tubo salivar (n = 12) e 66 dias (intervalo de 40‐120) para pacientes sem tubo (n = 10) (p = 0,036).
Cinco pacientes (9,6%) apresentaram uma infecção da ferida do tórax na área doadora e dois (3,8%) apresentaram hematoma. Todos os sete casos de complicação no nível do tórax foram solucionados com tratamento local das feridas.
DiscussãoVários estudos já mostraram a eficiência do RPM para o fechamento da faringe durante uma laringectomia e, portanto, redução da frequência de FFC no pós‐operatório.30,31 No entanto, que seja do nosso conhecimento, nenhum estudo foi feito com uma série grande de pacientes para examinar a utilidade do RPM para tratar a FFC no pós‐operatório ou para determinar as variáveis relacionadas à recorrência da fístula.
De acordo com nossos resultados, o uso dos retalhos fasciomusculares e miocutâneos do músculo peitoral para o fechamento da FFC pós‐laringectomia é seguro e eficaz. Com exceção do paciente que morreu devido à complicação da infecção da ferida no pós‐operatório e ao choque séptico secundário, a ingestão oral foi restaurada em todos os pacientes, embora um segundo procedimento com RPM contralateral tenha sido necessário em dois deles. Apesar da utilidade e eficácia dessa técnica, 44% dos pacientes apresentaram recorrência da fístula. A feitura dessa cirurgia em uma situação de emergência devido ao sangramento local no pós‐operatório foi a variável mais fortemente associada à recorrência da FFC, com uma taxa de 67%. Em contraste, quando a cirurgia foi feita como eletiva, a frequência de recorrência da fístula foi de 37%, uma taxa semelhante à relatada por outros autores. McLean et al.23 analisaram os resultados obtidos em 17 casos de FFC pós‐laringectomia reparados com RPM em um grupo de pacientes, dos quais 82,4% receberam irradiação pré‐operatória. Esses pacientes apresentaram 58,8% de complicações associadas à reconstrução com RPM, com uma taxa de recorrência da fístula de 35,3%. No estudo de Magdy et al.,25 a taxa de recorrência da fístula em 10 pacientes com uso do RPM para reparação da FFC pós‐laringectomia foi de 30%.
Os resultados de uma análise multivariada mostraram que o uso do RPM em caráter de emergência aumentou o risco de recorrência da fístula em aproximadamente nove vezes. Em nossa opinião, o aumento do risco de recorrência da fístula com a reconstrução com RPM feita de forma emergencial ocorre devido à precariedade do contexto sistêmico e local onde a cirurgia é feita. Quando hemorragia cervical está associada à deiscência faríngea e cervical, o retalho do músculo peitoral é suturado no tecido infectado. O sangramento cervical significa, além disso, que trabalhamos em pacientes hemodinamicamente instáveis. Com esses resultados, a menos que seja necessário um retalho para proteger o eixo vascular, em uma situação de emergência preferimos fazer uma faringostomia, suturar as margens da deiscência faríngea à pele cervical, diferentemente da reconstrução da FFC com RPM, até que o local e as condições sistêmicas melhorem.
Na tentativa de reduzir a incidência da recorrência de fístula, desde 1994 usamos sistematicamente um tubo de derivação salivar durante o fechamento da FFC. Nossos resultados mostraram uma tendência para a redução da porcentagem de recorrência da fístula (56% nos casos sem tubo de derivação versus 37% nos casos com tubo de derivação). As diferenças não atingiram significância estatística. Entretanto, observamos uma diminuição significante no período de hospitalização de pacientes com tubo de derivação salivar, mesmo em pacientes com recorrência da fístula.
As principais vantagens de usar o retalho do músculo peitoral no reparo da FFC residem no fato de que é um procedimento tecnicamente simples e que fornece um tecido bem vascularizado, com um pedículo que alcança facilmente a região cervical. As desvantagens do retalho são a morbidade causada no local doador e o volume excessivo, depende do fenótipo do paciente, especialmente em casos em que um retalho miocutâneo é usado. No entanto, deve‐se ter em mente que, como todos os nossos pacientes foram operados pela mesma equipe cirúrgica, a curva de aprendizado com o uso do RPM no fechamento da FFC pode ter influenciado os melhores resultados alcançados ao longo do tempo.
Uma opção aos retalhos peitorais são os retalhos livres microanastomosados.27 As vantagens desse tipo de reparo são a disponibilidade de diferentes locais doadores e sua adaptabilidade aos requisitos específicos de cada tipo de defeito. Os retalhos livres, no entanto, também têm desvantagens, as quais incluem aumento da complexidade da técnica microcirúrgica e problemas decorrentes da falta de estruturas vasculares cervicais viáveis em pacientes com histórico de esvaziamento cervical, radioterapia ou infecção cervical. Na série de Bohannon et al.,27 na qual os retalhos livres foram usados para reparar 20 casos de FFC, os autores optaram por usar vasos receptores de outras áreas em vez do pescoço em 45,5% dos casos, com anastomose do retalho livre aos vasos mamários internos.
ConclusãoO RPM miocutâneo ou fasciomuscular é uma ferramenta útil para o reparo da FFC pós‐laringectomia. A colocação de tubos de derivação salivar durante o reparo da fístula reduz significativamente a permanência hospitalar e a gravidade das complicações da recorrência da FFC.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
Como citar este artigo: Sumarroca A, Rodríguez‐Bauzà E, Lop‐Gros J, García J, López M, Quer M, et al. Repair of post‐laryngectomy pharyngocutaneous fistulas using a pectoralis major flap. Braz J Otorhinolaryngol. 2019;85:351–6.
A revisão por pares é da responsabilidade da Associação Brasileira de Otorrinolaringologia e Cirurgia Cérvico‐Facial.