Quality‐of‐life questionnaires have been used to support decision‐making in patients with chronic rhinosinusitis in the past decade. The choice of treatment in practice, however, also considers the patient's decision.
ObjectiveTo assess the long‐term quality of life of patients with chronic rhinosinusitis who decided to avoid surgery.
MethodsThis is a prospective longitudinal study with a group of patients with chronic rhinosinusitis, with and without indication for surgery, with application of the questionnaire SNOT‐22 in two periods: between 2011 and 2012 and between June and August 2016, via email.
ResultsData were collected from 42 patients, of which 13 presented indications for surgery and 29 were not indicated for surgery. The average quality of life score was 42.1 (±16.4) in the group with an indication for surgery and 40.6 (±23.4) in the group without this indication, p=0.84. All the patients were assessed by a single doctor with blinding in relation to the initial score. No differences were detected between the groups. The impact of the chronic rhinosinusitis was reduced even among the patients with the indication for surgery. Both groups scored over 40.
ConclusionThis study can help predict the impact of the chronic rhinosinusitis over time and better adjust expectations with non‐surgical treatment.
Questionários de qualidade de vida têm sido usados na última década para apoiar a tomada de decisão em pacientes com rinossinusite crônica. Entretanto, na prática, a escolha do tratamento também considera a decisão do paciente.
ObjetivoAvaliar a qualidade de vida em longo prazo de pacientes com rinossinusite crônica que decidiram não se submeter à cirurgia.
MétodoEstudo longitudinal prospectivo com um grupo de pacientes com rinossinusite crônica, com e sem recomendação de cirurgia, com aplicação do questionário Sino‐Nasal Outcome Test 22 (SNOT‐22, teste de desfecho sinonasal) em dois períodos: entre 2011 e 2012 e entre junho e agosto de 2016, via e‐mail.
ResultadosForam coletados dados de 42 pacientes, dos quais 13 tiveram recomendação para cirurgia e 29 não tiveram. O escore médio de qualidade de vida foi de 42,1 (± 16,4) no grupo com indicação de cirurgia e de 40,6 (± 23,4) no grupo sem essa indicação, p = 0,84. Todos os pacientes foram avaliados por um único médico, cegado para o escore inicial. Não foram detectadas diferenças entre os grupos. O impacto da rinossinusite crônica foi reduzido mesmo entre os pacientes com indicação de cirurgia. Ambos os grupos apresentaram um escore acima de 40.
ConclusãoEste estudo pode ajudar a prever o impacto da rinossinusite crônica ao longo do tempo e ajustar de forma mais adequada as expectativas com o tratamento não cirúrgico.
Tradicionalmente, os tratamentos oferecidos aos pacientes com rinossinusite crônica (RSC) são clínicos e quando esse tratamento falha indica‐se a cirurgia.1 Na prática, a decisão de qual tratamento indicar não é tão cartesiana, além de não seguir um critério bem definido. A decisão é frequentemente multifatorial, depende de fatores de risco do paciente, fatores culturais, o custo do tratamento e a experiência do médico assistente.2 Em estudos recentes, alguns autores demonstraram que, de acordo com os pacientes, os fatores mais importantes na escolha do tratamento são o impacto da RSC no bem‐estar físico e mental, a redução na qualidade de vida (QV), a perda de produtividade e o custo do tratamento.3
A avaliação da QV dos pacientes tem sido usada com frequência em diversas doenças e não é diferente no seguimento de pacientes com RSC.4 Questionários específicos para doenças, inicialmente administrados para avaliar a doença ao longo do tempo ou avaliar o impacto de intervenções no mesmo grupo de pacientes, sempre foram usados na esperança de apoiar a padronização de condutas para prevenir procedimentos desnecessários e melhorar o atendimento a essa população.
O Sino‐Nasal Outcome Test 22 (SNOT‐22, teste de desfecho sinonasal) é um questionário de fácil aplicação validado para ser usado em português.5 Esse instrumento contém 22 perguntas sobre sintomas possivelmente relacionados à rinossinusite crônica. Cada sintoma recebe um escore de 0 (zero) a 5 (cinco), onde zero indica a ausência de problema e cinco indica o pior problema possível. Portanto, quanto maior o escore, pior a qualidade de vida do indivíduo.5,6 De acordo com o European Position Paper on Rhinosinusitis and Nasal Polyps (EPOS) 2012,1 o SNOT‐22 é uma boa ferramenta para avaliar a QV em pacientes com RSC, pois pode ser usada repetidamente e representada em gráficos (SNOT gramas) com os escores do SNOT‐22 em vários momentos no tempo. Esses gráficos mostram claramente o resultado de intervenções farmacológicas e cirúrgicas e as complicações ao longo do tempo.
Vários estudos que usaram o SNOT‐22 mostram que pacientes com escores mais altos, ou seja, aqueles que foram mais afetados pela doença e têm a pior QV, claramente melhoram com o tratamento cirúrgico, em comparação com os pacientes que se submetem à terapia farmacológica continuada. No entanto, escores baixos parecem não determinar a escolha do tratamento.7 Outros dados, contudo, não mostram diferenças entre o tratamento cirúrgico e a terapia farmacológica continuada em alguns grupos de pacientes.8 O uso de questionários pode ajudar a estratificar pacientes com maior probabilidade de cirurgia e, consequentemente, facilitar ou reforçar uma indicação do otorrinolaringologista. Eles também podem ser usados por médicos não especialistas em cuidados primários.
A metodologia empregada nos diversos estudos geralmente requer grupos separados para cada escore de QV. Os pacientes são geralmente divididos em grupos, por escolha ou de forma randômica, para a manutenção da terapia farmacológica ou intervenção cirúrgica. O fator de escolha pessoal geralmente não é levado em consideração nos estudos clínicos, mas tem uma enorme influência na prática cotidiana. O objetivo deste artigo é comparar a qualidade de vida de pacientes com RSC que decidiram não se submeter à cirurgia mesmo quando foi indicada pelo otorrinolaringologista e um grupo de pacientes que não receberam indicação cirúrgica, após um período de quatro anos.
MétodoEstudo longitudinal, prospectivo e observacional, no qual pacientes com RSC foram acompanhados por no mínimo quatro anos, desde a consulta inicial em 2011, e de 2012 a 2016.
Todos os pacientes foram avaliados na primeira consulta. Após a confirmação da RSC (de acordo com os critérios clínicos do EPOS‐2012), eles preencheram um formulário de registro com dados demográficos e o questionário SNOT‐22 e assinaram o termo de consentimento livre e informado.
O diagnóstico de rinossinusite crônica foi determinado pelos critérios clínicos do EPOS‐2012, segundo os quais a rinossinusite crônica é definida pela presença de dois ou mais sintomas de obstrução/congestão/bloqueio nasal, rinorreia anterior ou posterior, hiposmia/anosmia e dor/pressão facial por 12 semanas ou mais. Um desses sintomas deveria obrigatoriamente ser obstrução/congestão/bloqueio nasal ou rinorreia purulenta anterior ou posterior.1
Os critérios de inclusão foram pacientes alfabetizados com rinossinusite crônica e pacientes com mais de 18 anos.
Os critérios para exclusão foram: pacientes não alfabetizados; fumantes; com imunodeficiência, fibrose cística, discinesia ciliar primária, tumores nasais benignos ou malignos, doenças granulomatosas e vasculites; que já haviam sido submetidos a cirurgia.
Durante o período analisado, os indivíduos foram divididos em dois grupos: o de indicação cirúrgica havia recebido indicação médica para tratamento cirúrgico, mas optou por não fazer o procedimento; o controle ou de tratamento clínico não recebeu indicação de cirurgia.
A cirurgia foi indicada quando o tratamento clínico máximo falhou por pelo menos seis semanas. O tratamento clínico máximo refere‐se ao uso de corticosteroides sistêmicos ou tópicos, antibióticos e lavagem nasal com solução salina.
A falha do tratamento clínico foi definida quando o paciente afirmou que os sintomas não melhoraram. No caso de falta de resposta, solicitou‐se tomografia computadorizada para avaliar a condição, seguida de um possível agendamento de cirurgia.
A cirurgia também foi indicada quando a análise tomográfica levou ao diagnóstico de uma condição que necessitava de tratamento cirúrgico, especificamente de alterações anatômicas significativas, como desvio de septo obstrutivo, pneumatização extensa ou obstrutiva da concha média ou polipose nasossinusal extensa e rinossinusite de origem dental ou fúngica.
A indicação da cirurgia baseou‐se nos critérios citados acima e na conduta de um único otorrinolaringologista cegado para o escore inicial do SNOT‐22 dos pacientes.
Entre junho e agosto de 2016, os pacientes foram contatados por telefone e, posteriormente, por e‐mail. Durante esse contato, foram convidados a participar do estudo, preencher o questionário SNOT‐22 e devolvê‐lo ao pesquisador. Além do questionário, os participantes assinaram um novo termo de consentimento livre e informado.
O estudo em questão foi aprovado pelo comitê de ética da Escola Bahiana de Medicina e registrado na Plataforma Brasil sob o número 54870816.1.0000.5544.
Uma amostra foi calculada com o software WinPepis versão 11.62. Usamos o desvio‐padrão do escore do SNOT‐22 de Smith et al.,7 que envolveu a comparação dos escores dos pacientes operados versus não operados (DP = 19,1 e 22,1, respectivamente), e detectamos uma diferença de 25 pontos. Nesse caso, 22 pacientes foram necessários, divididos em dois grupos de 11. Consequentemente, nossa amostra excedeu o número necessário de participantes.
Os resultados foram tabulados e analisados no software SPSS‐17.
Os dados demográficos categóricos, como sexo e presença de comorbidades e alergias, foram apresentados com o percentil válido. O teste do qui‐quadrado foi usado para comparar as variáveis categóricas entre os grupos.
O escore do questionário SNOT‐22 foi descrito com a média e o desvio‐padrão, uma vez que a distribuição da amostra foi normal.
As médias entre os grupos foram comparadas com o teste t não pareado.
O teste t não pareado também foi usado para comparar o escore médio de cada item do SNOT‐22 individualmente.
O erro alfa foi considerado aceitável quando p < 0,05.
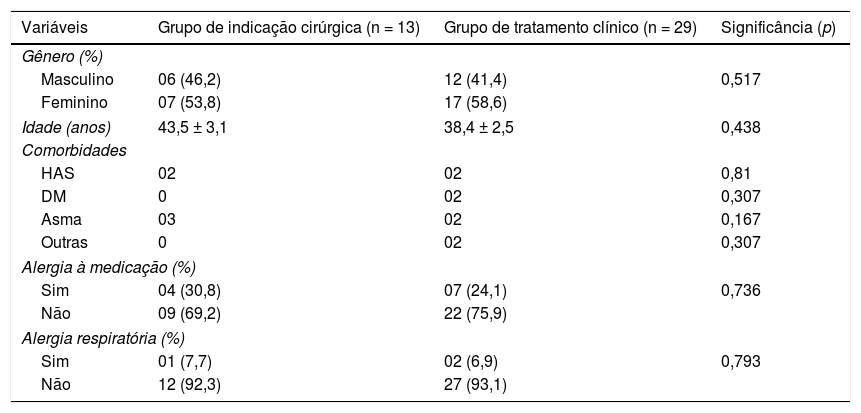
ResultadosForam analisados 42 prontuários de pacientes, dos quais 13 eram com indicação de cirurgia e 29 com indicação de terapia farmacológica. A tabela 1 mostra as características demográficas da amostra.
Características sociodemográficas da amostra de pacientes com rinossinusite crônica e indicação cirúrgica (grupo de indicação cirúrgica) e de pacientes com rinossinusite crônica com indicação de tratamento clínico (grupo clínico)
| Variáveis | Grupo de indicação cirúrgica (n = 13) | Grupo de tratamento clínico (n = 29) | Significância (p) |
|---|---|---|---|
| Gênero (%) | |||
| Masculino | 06 (46,2) | 12 (41,4) | 0,517 |
| Feminino | 07 (53,8) | 17 (58,6) | |
| Idade (anos) | 43,5 ± 3,1 | 38,4 ± 2,5 | 0,438 |
| Comorbidades | |||
| HAS | 02 | 02 | 0,81 |
| DM | 0 | 02 | 0,307 |
| Asma | 03 | 02 | 0,167 |
| Outras | 0 | 02 | 0,307 |
| Alergia à medicação (%) | |||
| Sim | 04 (30,8) | 07 (24,1) | 0,736 |
| Não | 09 (69,2) | 22 (75,9) | |
| Alergia respiratória (%) | |||
| Sim | 01 (7,7) | 02 (6,9) | 0,793 |
| Não | 12 (92,3) | 27 (93,1) | |
DM, diabetes mellitus; Grupo de Indicação Cirúrgica, pacientes encaminhados para cirurgia; Grupo de Tratamento Clínico, pacientes encaminhados para tratamento clínico; HAS, hipertensão arterial sistêmica.
Nível de significância p < 0,05.
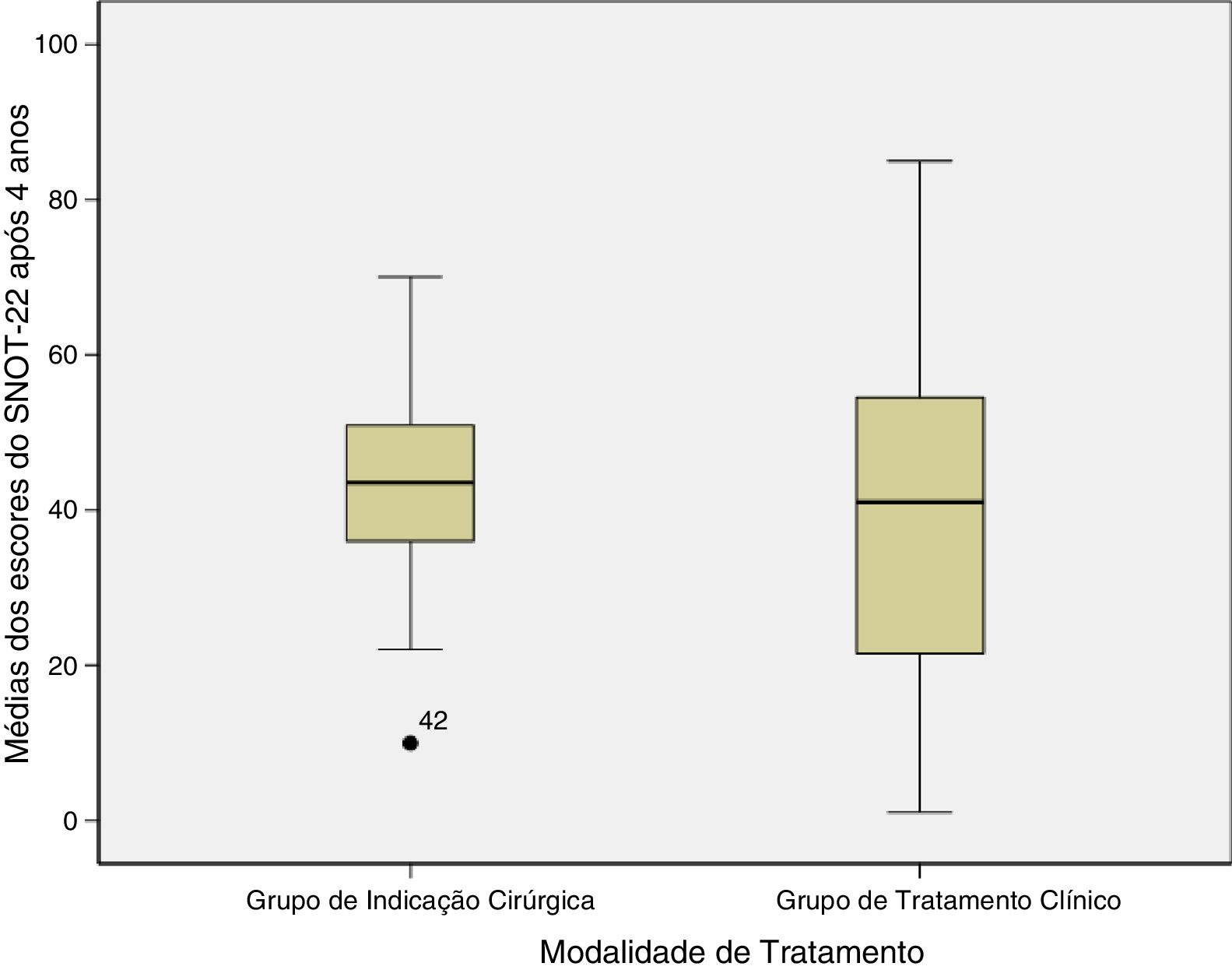
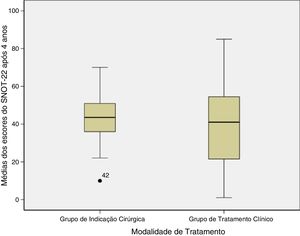
Com relação ao escore do SNOT‐22 após quatro anos de acompanhamento, constatamos que o grupo com tratamento cirúrgico obteve 42,1 ± 16,4 e o grupo de tratamento clínico obteve a média de 40,6 ± 23,4 (tabela 2). A figura 1 mostra a comparação das médias dos escores do SNOT‐22 dos grupos após quatro anos.
Escore de Qualidade de Vida com o SNOT‐22 dos grupos após quatro anos
| Variável | Grupo de indicação cirúrgica | Grupo de tratamento clínico | Significância (p) |
|---|---|---|---|
| SNOT‐22 | 42,1 (± 16,4) | 40,6 (± 23,4) | 0,84 |
Média (desvio‐ padrão). Nível de significância p < 0,05; SNOT‐22, Sino‐Nasal Outcome Test; Teste t não pareado.
A comparação de cada item (sintoma) no questionário SNOT‐22 e nos subdomínios do SNOT‐22 separadamente não diferiu entre os grupos.
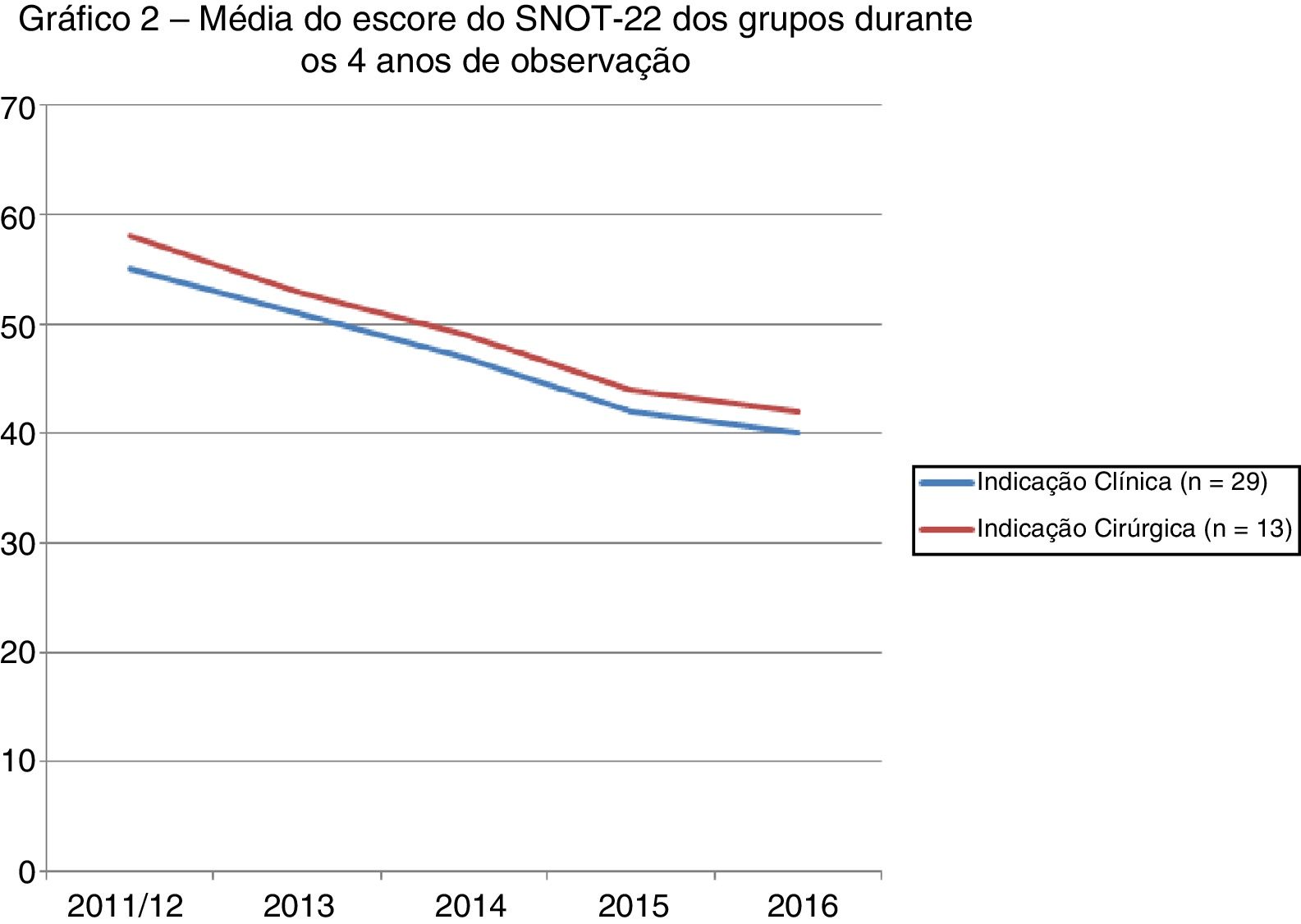
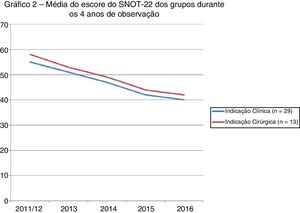
A figura 2 mostra a evolução dos escores dos dois grupos após quatro anos de observação.
DiscussãoA terapia farmacológica é o tratamento‐padrão de pacientes com rinossinusite crônica não complicada. A maioria dos otorrinolaringologistas altamente qualificados não indicaria cirurgia, pois sabe que muitos dos pacientes com RSC não complicada podem apresentar melhoria ou estabilização da doença com terapia farmacológica.9 A cirurgia é indicada quando o tratamento clínico falha ou no caso de complicações ou na sua iminência.10 A cirurgia endoscópica sinusal (CES) é a modalidade cirúrgica indicada nesses casos e tem demonstrado bons resultados desde a década de 1990.10
A escolha do tratamento e o momento em que a cirurgia é indicada não são decisões simples e não obedecem a uma regra claramente definida. Os vieses dos pacientes, tais como fatores culturais, custo do tratamento, aversão ao risco e a relação médico‐paciente, são desconhecidos e pouco explorados.2 Acredita‐se, entretanto, que os instrumentos de avaliação da QV podem apoiar significativamente essa decisão.11 Dados sobre o peso exato desses instrumentos na mudança de conduta ainda deixam algum espaço para discussão. Logicamente, os dados que mostram os benefícios da cirurgia em vez da terapia farmacológica podem ajudar a explicar e apoiar os pacientes a tomar a melhor decisão.
Neste estudo, avaliamos um grupo de pacientes que decidiu não se submeter à cirurgia, embora a cirurgia tenha sido indicada. A indicação de cirurgia observa a regra de estudos anteriores que reservam essa opção para pacientes que não apresentam melhoria com o chamado tratamento clínico máximo. A comparação da QV entre o grupo com indicação de cirurgia e o grupo sem indicação cirúrgica não apresentou diferença estatística após quatro anos de seguimento (p = 0,84).
A avaliação da QV após quatro anos mostrou uma redução no escore do SNOT‐22 em todos os pacientes; no entanto, não houve diferença entre os grupos. A justificativa fisiopatológica é que os pacientes com indicação cirúrgica deveriam apresentar escores piores ou uma redução gradual dos escores ao longo do tempo. Esse resultado pode fortalecer a indicação para cirurgia ou ajudar a prever a evolução de um paciente cirúrgico. Nossos dados dizem o contrário. Ambos os grupos evoluíram para uma redução dos escores e nenhuma discrepância foi encontrada entre os grupos. Esses dados podem traduzir um fenômeno estatístico simples de regressão em direção à média após a primeira medição, ou seja, podem mostrar que a primeira medição de uma sequência pode ter sido superestimada e que as medidas subsequentes apenas retratam a realidade dos dados. Amostras seriais seriam necessárias para descartar essa hipótese. Outra hipótese refere‐se ao viés de mensuração, já que a primeira medida foi feita durante a consulta médica, ou seja, o paciente provavelmente procurou o serviço por ser sintomático e respondeu ao questionário na ocasião. A segunda medição foi feita remotamente, ou seja, sem contato pessoal, o que pode ter retratado pacientes fora do período sintomático ou entre os episódios. Isso ocorreu em ambos os grupos, o que pode ter minimizado a ocorrência de viés.
Esse resultado nos leva a concluir que o fato de um paciente não ser submetido a tratamento cirúrgico não agrava a doença ou seu impacto na QV do paciente; pelo contrário, a doença pode até “melhora”. No entanto, quando olhamos para o escore final médio do SNOT‐22, vemos que ambos os grupos ainda assim apresentaram escores altos – grupo de indicação cirúrgica: 42,1 (± 16,4) versus grupo de tratamento clínico: 40,6 (± 23,4). No caso de cirurgia, o escore pode ter diminuído significativamente. Steele et al.12 afirmam que pacientes com escores baixos (SNOT‐22 < 30) relatam uma QV estável com terapia farmacológica e que quando esses pacientes são submetidos à cirurgia, experimentam uma mudança clínica mais sensível.
A literatura fornece dados abundantes para apoiar o tratamento cirúrgico. Embora os autores não tenham defendido o uso de questionários como uma ferramenta autônoma de tomada de decisão, eles acreditam que esses instrumentos fornecem apoio importante para o aconselhamento e a estratificação de risco. Hopkins et al.,3 em um estudo com a população inglesa, sugerem que pacientes com escores do SNOT‐22 acima de 30 são mais propensos a apresentar melhoria clínica após a cirurgia do que pacientes com escores abaixo de 20, caso em que a cirurgia não é incentivada. Rudmik et al.13 estudaram a população americana e encontraram resultados semelhantes. A esse respeito, é importante lembrar que mesmo os pacientes sem rinossinusite crônica têm um escore de 7 ou 8 no SNOT‐22.14 Isso significa que pacientes com escores baixos ou razoavelmente baixos não têm margem para melhoria e devem ser analisados com cuidado, pois seus escores são muito semelhantes àqueles apresentados por indivíduos sem a doença.
O custo do tratamento também deve ser levado em conta. Neste estudo, o custo da medicação não foi avaliado no período estudado. Dependendo da realidade do local do estudo, isso pode ser um fator importante para decidir qual tratamento indicar. Smith et al.7 constataram que a QV melhorou nos grupos cirúrgico e não cirúrgico, embora o último grupo tenha recebido mais antibióticos, prescrições de sprays nasais e medicações para sinusite na forma de comprimidos do que o primeiro grupo.
Neste estudo, os subdomínios do SNOT‐22 foram analisados separadamente e não mostraram diferenças entre os dois grupos. Os subdomínios dos sintomas nasais, extranasais e auditivos/faciais, distúrbios do sono e sintomas psicológicos fazem parte do instrumento e ajudam a avaliar diversos aspectos dos pacientes e, subsequentemente, o impacto da RSC na QV dos pacientes.15 Levy et al.16 mostram, em pacientes com escore baixo do SNOT‐22, que embora o escore total possa não ser diferente, quando analisados separadamente os subdomínios podem apresentar discrepâncias entre os vários grupos e, consequentemente, influenciar a escolha do tratamento. Os escores de sintomas nasais, extranasais e auditivos/faciais parecem ser fatores determinantes. Curiosamente, um estudo anterior mostrou que os domínios de sintomas psicológicos e distúrbios do sono estavam mais intimamente associados à decisão de se submeter à cirurgia.11
Usar o SNOT‐22 para avaliar pacientes circunstancialmente não parece ser o método mais confiável de tomada de decisão. As avaliações em série podem ajudar a traçar a evolução real de cada paciente e detectar períodos em que os sintomas ou a doença pioram. Snot‐gramas são gráficos construídos com diferentes medidas no mesmo grupo de indivíduos.1 O gráfico deste estudo tem dois picos distintos, separados por um período de quatro anos. Esse intervalo entre os picos pode ter sido muito longo e pode ter impedido uma revisão mais precisa devido à falta de sensibilidade para detectar pequenas variações. As informações contidas no gráfico, no entanto, não podem ser ignoradas. O fato de um único profissional ter avaliado os pacientes e indicado o método de tratamento padroniza essa avaliação e reduz o viés do examinador. Por outro lado, revela o quão complexas podem ser as decisões em relação ao tratamento. Pacientes que se recusam a se submeter à cirurgia podem não ter uma melhoria tão acentuada, mas o resultado em longo prazo não difere daquele de pacientes para os quais a cirurgia não foi indicada.
Estudos futuros devem incluir a presença de efeitos adversos e as complicações da terapia farmacológica e da cirurgia. Na prática, esse é um tópico muito importante a ser abordado nas conversas com os pacientes e na tomada de decisão. Na literatura, entretanto, esse tópico é pouco descrito. Em uma revisão sistemática e metanálise recente, Patel et al.9 constataram que a grande maioria dos estudos não contém essas informações e sugerem o uso da literatura existente sobre eventos adversos e julgamento clínico para avaliar esses riscos ao escolher a terapia médica ou cirúrgica. Nenhum desses aspectos foi explorado neste estudo.
ConclusãoOs escores do SNOT‐22 de pacientes com RSC com indicação cirúrgica que não quiseram se submeter ao procedimento não diferiram dos escores do grupo de tratamento clínico após quatro anos de acompanhamento. O escore médio mostrou uma melhoria, mas permaneceu relativamente alto. Essa informação pode ajudar a melhorar a decisão da conduta em pacientes com RSC.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
Como citar este artigo: Marambaia PP, Lima MG, Macário H, Gomes AM, Gomes LM, Marambaia MP, et al. Use of the long‐term quality of life assessment in the decision to indicate surgery in patients with chronic rhinosinusitis. Braz J Otorhinolaryngol. 2019;85:416–21.
A revisão por pares é da responsabilidade da Associação Brasileira de Otorrinolaringologia e Cirurgia Cérvico‐Facial.